查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





1.介绍
外伤会导致伤残,引起巨大的经济损失,其中神经系统损伤包括颅脑外伤(TBI)和脊髓损伤(SCI)。神经系统损伤会留有后遗症,给患者今后的生活、工作带来不便。
2.颅脑外伤(TBI)总论
中枢神经系统非常脆弱,容易受损,这与其一些独特的结构、代谢特征密切相关。
中枢神经系统有以下特点:
1.中枢神经系统代谢率高;
2.中枢神经系统对代谢底物要求较高,但是代谢底物储存又不足。
3.脑血流具有自我调节功能,脑灌注压在一定范围变化的时候,脑血流保持恒定,脑氧耗与之匹配。但是当合并脑损伤的时候,这种自我调节功能受损。
4.脑脊液的循环障碍会引起脑积水,导致颅内压的急剧升高。需要注意的是,后颅窝的顺应性更差,更容易出现严重问题。
5.剪切力会导致脑组织出现形变,会产生血管和神经元的损伤。
6.中枢神经系统修复能力有效,主要依靠未损伤神经细胞进行功能代偿。
脑灌注压是神经损伤后管理的核心,其计算公式是:CPP = MAP- ICP - CVP,目前CVP很少被计算在内。脑灌注压在50-150mmhg之间的时候,脑血流保持不变(需要注意的是,高血压患者曲线右移)。
受伤以后,脑血流有以下特征性变化:
1.受伤刚开始的时候,脑血流减少,脑血流自我调节功能受限,这个时候非常容易出现脑缺血。在受伤早期,维持合适的脑灌注压非常重要。
2.缺血会导致离子泵功能衰竭和持续的细胞水肿。这种细胞水肿和血肿一起,共同造成了早期的颅内压升高。
3.受伤12~24小时之后,脑血流开始增加,产生一种相对的高灌注状态。这种脑血流增加是这个时间段导致颅内压进一步升高的因素。
4.48小时之后,血脑屏障完整性降低,引起血管性水肿,进一步增加了颅内压。
以上病理变化在不同人群上有所不同,而且可以在任何时间内同时出现。对这些变化熟练掌握有助于指导治疗、判断预后。
3.TBI的初始评估和复苏
对于颅脑外伤患者来说,避免脑灌注压下降是最基础的。缺氧和低血压(收缩压<90 mmhg)是脑外伤患者死亡的独立危险因素,必须要避免。
患者的受伤机制会对疾病有一定的指示作用,提示患者可能出现的脑出血类型。
必须要同时检查是否合并其他部位的损伤。大出血可以导致失血性休克,胸部外伤会导致低氧血症,这两者都必须要极力避免。
对于脑外伤患者来说,要避免低血压,不能使用限制性液体复苏。
可以通过格拉斯哥评分对患者进行初步的昏迷判定。轻度昏迷: GCS 13~15 分,中度昏迷:GCS 9~12,重度昏迷: GCS ≤8。
格拉斯哥昏迷评分同时受到低血压、缺氧、酒精、贫血等诸多因素影响。仔细地查体来发现神经功能的缺失非常重要,瞳孔异常会有很强的提示作用,有时候肢体活动情况也可以判定神经损伤程度和类型。
神经损伤的患者气道自洁能力下降,同时呼吸驱动力也会减弱,气管插管的可能性增加。如果存在低氧风险,不要犹豫,及时插管。插管之后机械通气方便镇静镇痛,这能够降低脑氧耗,同时也方便控制二氧化碳分压。在插管过程中,除非能够证实颈椎没有损伤,否则都要当作患者合并有颈椎有损伤,插管过程中要注意保护颈椎。
插管所用的麻醉药物可以根据个人习惯选择,但是需要注意要积极避免麻醉过程中的低血压,避免颅内低灌注引起继发性损伤。可以使用阿片类药物和镇静药物一起来避免循环波动。芬太尼(3 μg/kg)和氯胺酮(2 mg/kg)经常被联合使用。丙泊酚、依托咪酯、硫喷妥钠也可以用来麻醉。氯胺酮血流动力学稳定,具有神经保护作用。插管过程中可以使用肌松药,比如琥珀酰胆碱(1~1.5 mg/kg)或者罗库溴铵(1 mg/kg)。
一旦插管,患者体格检查评估就受限,及时地复查CT很有必要,甚至是全身CT检查,CT检查可以减少普通平片的检查。外伤患者也应该排除脊髓神经的损伤。这类患者都应该妥善固定,轴向翻身,直到明确没有合并脊髓损伤。需要知道的是,CT看骨质损伤比较清晰,但是韧带损伤和神经损伤可能会在CT上无法显示出来。长时间的制动会带来一些损伤比如皮肤问题等,在CT结果出来之后,如果没有问题,可以解除制动,但是如果后期发现和损伤不符合的肢体感觉运动障碍,就需要再次制动,并且完善磁共振检查。
4.ICU如何管理TBI损伤
目前已经有如何管理神经创伤患者的指南,核心的内容就是避免继发性的损伤,这就要求优化氧输送,保证脑灌注,控制颅内压,减少氧消耗。
初始治疗可以有以下目标:
1.ICP<20 mmHg;
2.CPP 60~70 mmHg;
3.如果没有测量颅内压和脑灌注压,维持 MAP 80 mmHg以上;
4.SpO2 ≥ 97%,;
5.PaO2 ≥ 11 kPa(82.5 mmHg)
6.PaCO2 4.5~5.0 kPa (33.75~37.5 mmHg)
7.体温≤ 37.0 ºC
8.血糖 6~10 mmol/L。
研究表明,神经系统创伤的患者在专科ICU可以得到更好的恢复,这是因为监测手段可以更多,相对专一的治疗强度更大。
5.神经系统的监测
对于神经损伤患者来说,持续的有创动脉压力监测和中心静脉压力监测是基础的。鉴于外伤可能会牵扯到颈椎,中心静脉导管推荐放置在锁骨下。进一步的监测包括ICP、CPP和脑氧输送监测。有创监测比如颅内压监测需要放置监测导管,可以引起出血和感染,在以下情况可以考虑使用:1.昏迷评分<9分而且CT不正常,有病灶;2.昏迷评分<9分但是CT正常,这时候如果年龄>40岁、双侧或者单侧受伤、收缩压<90 mmHg。
颅内压监测可以通过放置脑室外引流导管或者脑内探头来实现。脑室外引流探头放置在脑室当中,可以同时进行脑室外引流和颅内压监测。脑内探头可以放置在硬膜下或者脑实质内,操作要比脑室外引流方便。导管可以从右侧额部放置,影响较小。
颅内压监测并不能反映脑氧代谢情况。从颈内静脉放置导管,可以回收颅脑回流血液,监测其饱和度能够反映一侧大脑半球氧摄取情况。颈内静脉球部饱和度低于50%预后不良,提示脑氧摄取过多、脑氧输送相对不足。但是这种技术只能提供一侧大脑半球情况,而且抽血时候会混合颅外血管,敏感性和特异性低,目前用得不多了。
脑氧探头可以和颅内压探头一起放置,能够用来监测脑组织的氧分压(PbO2),数值<10 mmHg提示脑缺血。探头位置非常重要,如果放在受损伤部位周围,可以用来监测高危部位氧情况,但是通常很难放置在这些部位,一般都是放在正常脑组织内。放置在损伤部位的探头得到的数据没有价值。
微透析颅内导管是一个双层同心圆导管,可以放置在脑内,通过渗透作用,来监测脑组织的一些代谢产物,比如乳酸、丙酮酸、葡萄糖。乳酸和丙酮酸的比例超过25提示潜在的缺血。脑组织葡萄糖<0.5 mmol/L会引起皮层功能障碍,也提示中枢代谢率持续增高(CMRO2增加)。
红外线光谱系统(NIRS)可以无创性的监测脑组织氧耗,但是有误差。
6.颅内压和脑灌注压
颅内压持续>20 mmHg会带来不良预后,需要处理。
对于所有的脑外伤患者来说,应当使用液体复苏或者血管活性方法来维持脑灌注压力在60~70 mmHg之间。
抬高床头(除非合并脊髓损伤,有明确禁忌证),避免静脉引流不畅,导致脑血管回流不畅,静脉压力增高。在固定气管插管或者气管切开导管的时候,避免绳子太紧。避免使用高PEEP影响静脉。
脑外伤患者可以使用镇静镇痛药物,比如丙泊酚和芬太尼。一些情况下甚至可以使用肌松药物,用来避免咳嗽和呕吐,因为突然的呛咳和呕吐可以引起颅内压突然升高。
二氧化碳分压能够影响脑血管收缩舒张性能,在颅内压控制中有一定作用。二氧化碳分压过低能够降低颅内压,但是也会减少脑血流,引起脑缺血,应当避免二氧化碳分压<33.74 mmHg。
持续颅内压升高需要紧急控制,要是知道的是,控制颅内压的策略需要逐步实施。如果效果不显著,需要去复查头颅CT,明确是否有再次出血、脑积水、脑室扩大等因素。无症状性癫痫也可以引起颅内压升高。
有一些手术方式可以降低颅内压。脑室外引流可以用来降低颅内压。如果血肿占位效应明显,需要及时去除。脑外伤患者不应当常规使用类固醇,因为它能增加死亡率。
7.高渗透压疗法
高渗透压疗法可以将细胞内的水分脱离出来,减少脑内容量,从而起到降低颅内压的作用。
通常使用的是甘露醇(20%; 0.25~1 g/kg),它可以降低红细胞和内皮细胞体积,增加微血流。但是甘露醇渗透性治疗的基础是完整的血脑屏障。而且甘露醇有渗透性利尿的作用,对于容量不足的患者来说,可以引起低血容量状态,会影响全身组织整体灌注。
高渗盐水没有甘露醇的缺点,可以使用2 ml/kg 5% 的高渗透盐水,但是要避免血钠水平超过155 mmol/L,血渗透压超过320 mOsm/L。
8.液体、喂养和血糖
要避免低渗透性或者含有糖水的液体,因为他们能够加重脑水肿。可以使用等渗盐水和明胶。脑外伤患者使用白蛋白会有一定副作用。出血引起的低血容量需要输血。
脑外伤患者很容易出现钠代谢紊乱。轻度升高的血钠很常见,而且有一定的帮助。但是垂体功能障碍可以引起尿崩症,这时候血钠会迅速上升,并且引起低血容量。这时候治疗需要补液和使用去氨加压素。需要避免血钠纠正过快,引起脑损伤。
低钠血症也很常见,这很危险,可以加剧脑水肿。两个最常见的病因就是SIADH和CSWS,但这两者的鉴别很困难。对于诊断不明确的低钠血症,可以在一个小时治疗初始阶段限制液体,监测血钠变化,限制液体可以引起低血容量,需要注意避免。可以使用高渗透盐水来补充钠离子,但是要避免血钠上升速度超过0.5 mmol(L·h),避免脱髓鞘病变。ADH激动剂可以作为二线用药。氟氢可的松可以用来治疗脑耗盐综合征。
低血糖和高血糖对脑细胞均有害处,要严格控制血糖在6~10 mmol/L之间。如果能够监测脑局部葡萄糖浓度,可以依据监测结果调整血糖目标。
脑外伤患者营养需求高,需要尽早进行肠内营养。但是外伤之后胃动力不足,可以出现胃潴留,可以使用胃肠道动力药物促进胃肠动力。
9.体温疗法
难以控制的颅内压升高可以使用低温疗法,将体温控制在33℃左右。低温治疗会带来感染和代谢紊乱等并发症。低于35℃的时候,丙泊酚的代谢速度减慢,容易引起丙泊酚堆积,这时候可以选择苯二氮卓类来替代,比如咪达唑仑。低温治疗过程中需要注意,诱导低体温要迅速,复温一定要缓慢。在整个过程中要注意控制寒颤,可以使用肌松剂。
10、其他救治策略
如果颅内压持续难以控制,可以使用硫喷妥钠来抑制脑组织代谢,控制颅内压。去骨瓣减压术是一个可以选择的手术方式。
11.颅内压和脑灌注压管理流程图(阶梯性管理)
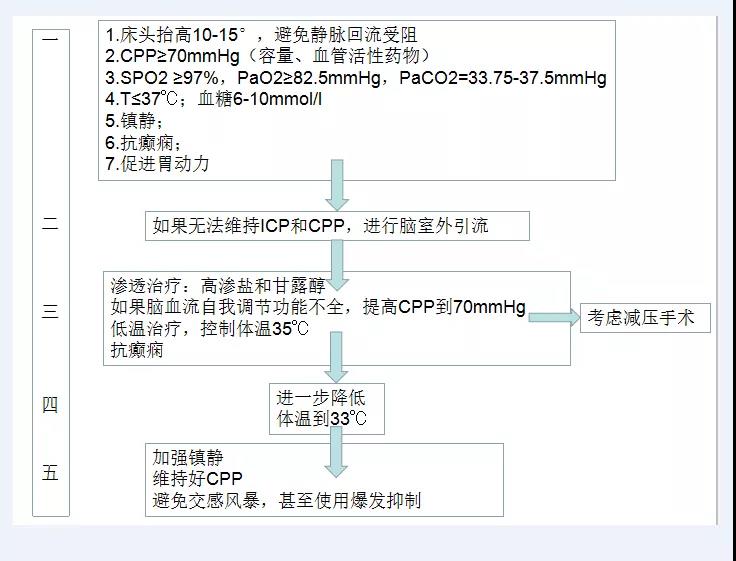
12.脊髓损伤
创伤性脊髓损伤很少见,但是脊髓损伤的后果可以非常严重,并且留有永久的后遗症。在受伤初始时间,脊髓损伤可能会被漏诊。同脑外伤一样,脊髓损伤的救治也是需要保证灌注、避免继发性损伤、提供适宜的底物。即便是高位脊髓损伤患者后期也可以有很好的生活质量。
胸腰椎稳定性涉及脊柱的前中后部位,其中,爆炸性骨折最不稳定,楔型骨折最为稳定。脊柱损伤之后就可能会引起神经损伤。可以通过神经损伤平面、完全损伤、不完全损伤等词语来描述神经损伤。脊髓完全损伤很少能恢复,脊髓部分损伤有可能恢复,但是时间长,可长发一年。研究发现,脊髓压迫之后24小时内手术治疗效果比24小时之后要好一些。同时有研究发现,类固醇有助于脊髓损伤,但是有潜在感染风险,目前在英国不推荐使用。
13.神经创伤的呼吸问题
颈1、2损伤可以引起呼吸麻痹,需要立即气管插管。
颈3~5的损伤可以影响膈肌功能,可能需要终生机械通气。
C8以下损伤可以引起肋间肌肉功能障碍,可以通过代偿来完成呼吸。
胸腰椎的损伤可以导致腹部肌肉的损伤,引起呼气功能不全和咳嗽障碍。
如果患者有以下情况,需要尽早机械通气:
1.低氧血症;
2.呼吸性酸中毒;
3.气道保护能力丧失;
4.肺活量下降。
14.神经创伤的心脏问题
脊髓损伤会引起交感神经系统异常,引起血压升高和心律失常。患者的后负荷会增加,导致左心衰,甚至出现心内膜下的心肌梗死,这种变化持续时间短,随后而来的是神经元性休克,引起血管扩张,血管阻力下降,导致静脉回流减少。
T1~T4以及以上部位损伤可以引起窦性心动过缓。
这些因素综合起来,会导致患者心输出量下降,血压下降,但是器官灌注不足,需要紧急救治。治疗首先选择液体复苏,无效的时候加用血管活性药物。对于脊髓损伤,前几日最好维持平均动脉压85 mmHg以上。在治疗期间,需要排查是否有其他部位损伤。
来源:慢慢学重症(我有一支去甲肾)
转载已获授权,其他账号转载请联系原账号
查看更多