引言
200
评论
查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





中枢神经系统(CNS)感染占ICU病房中感染性疾病的2.9%,包括感染性脑膜炎和脑炎。不管是社区获得性还是医院获得性,中枢神经系统感染都会导致严重的后果,比如永久性的脑损伤和死亡。鉴于中枢神经系统感染病情凶险,这类患者往往会收入到ICU进行治疗。对这些患者的治疗,需要了解其感染的流行病学,然后进行合理的抗感染治疗和支持治疗。
急性细菌性脑膜炎
急性细菌性脑膜炎的发病率全世界变化很大,最高的可达0.207%,最低的为0.0005%。急性细菌性脑膜炎死亡率很高,在17%~40%之间,具体情况取决于感染的病原菌和治疗条件。随着医学技术的进步,脑膜炎死亡率已经有所下降。2016年脑膜炎的死亡率较1990年降低21%,降低的死亡率主要是因为5岁以下儿童的救治情况有所改善。对于老年患者来说,2013年的死亡率较1990年只降低了2.7%。
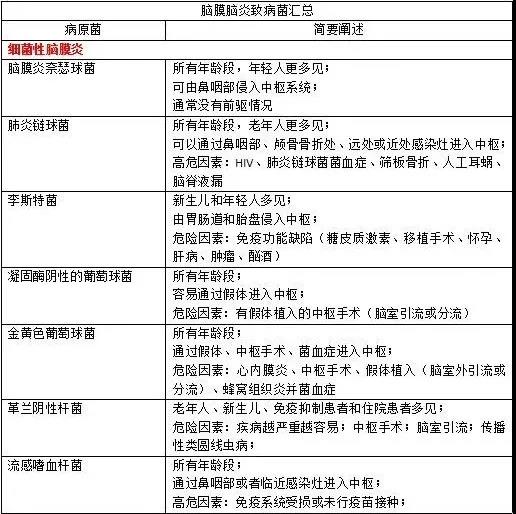
欧洲国家的合并分析显示,成年人急性细菌性脑膜炎的致病菌是:1.肺炎链球菌(53%);2.脑膜炎奈瑟球菌(27%);3.李斯特菌(13%)。
脑膜炎奈瑟球菌引起感染的血清学分组为:A、B、C、W135和Y。李斯特菌感染的危险因素为:1.不洁饮食;2.高龄(>65岁);3.免疫缺陷。流感嗜血杆菌和金黄色葡萄球菌所占比例不高,成年人中比例约为1%~2%,这些患者往往有一些特定的临床伴随疾病比如鼻窦炎和感染性心内膜炎。
近年来,随着疫苗技术的发展,有很多针对性的疫苗产生,使得急性细菌性脑膜炎的发病率逐步降低。疫苗的使用能够降低感染风险,这不仅仅在儿童中有用,在成年人中也有作用。同时,针对性的疫苗能够降低特定的病原菌性脑膜炎的发病率,但可能会使另外种属的细菌比例上升(A种细菌发病率降低、B种细菌发病率上升)。从整体而言,疫苗降低了脑膜炎的发病率。
存活的患者中,长期残疾是主要的预后,可以达到50%。肺炎链球菌是主要的致病菌,引起的伤残损失生存年(number of years of life lived with disabilities)最高。一项研究表明,肺炎链球菌性脑膜炎3个月死亡率为33%,存活者中34%留有残疾。
急性脑膜脑炎
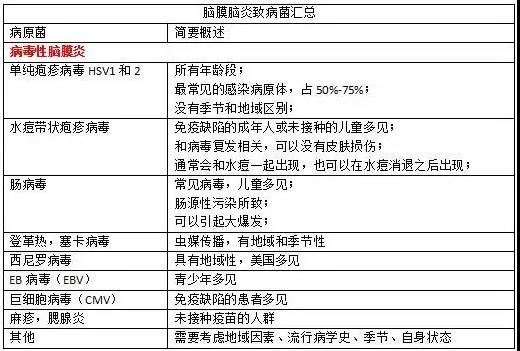
病毒性脑膜脑炎是由嗜神经病毒引起的脑膜和脑实质炎症反应性疾病。
高收入国家数据表明,成年的免疫健全者中,脑膜脑炎22%是由单纯疱疹病毒(herpes simplex virus,HSV)引起。肠病毒经常引起婴儿和儿童的脑炎,但在成年人中并不常见。虫媒病毒(arboviruses)具有季节性和地域性,比如西尼罗病毒在美国流行。其他的病原菌还包括:塞卡病毒、登革热病毒。近期巴西爆发的塞卡病毒,40例出现神经系统损伤的患者18%最终诊断为脑炎。未行疫苗注射的可以出现麻疹和腮腺炎感染。
水痘带状疱疹病毒(Varicella-zoster virus,VZV)首先在免疫功能不全的患者身上鉴别出来。单纯疱疹病毒性脑炎在这些患者身上表现不典型,而且预后更差。免疫功能不全的患者还容易出现其他病毒感染,比如:巨细胞病毒(CMV)、人类疱疹病毒(human herpesvirus,HHV)和JCV病毒。
非病毒性脑炎的病原菌包括:结核分枝杆菌(占急性脑膜脑炎的5%)。如果患者免疫系统缺陷,还应当考虑:弓形虫、隐球菌、疟疾。
非感染性脑炎比如急性播散性脑炎(acute disseminated encephalitis ,ADEM)或其他抗体相关的脑炎,能够占到20%上下。
医院获得性脑室炎和脑炎
脑膜完整性破坏(比如头部外伤、侵袭性操作、脑室外引流)可以引起感染性脑膜炎或者脑炎。
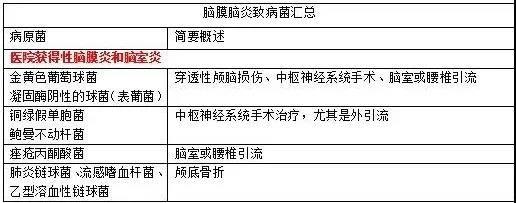
我国台湾一项研究表明,48%的脑膜炎是医院获得性的。美国的研究表明,医院获得性脑膜炎的发病率和奈瑟球菌性脑膜炎一致。医院获得性脑膜炎的致病菌和社区获得性的脑膜炎不同。
常见的医院获得性脑膜炎的致病菌是:凝固酶阴性的葡萄球菌(coagulase-negative staphylococci,CNS)、金黄色葡萄球菌、革兰氏阴性菌(包括肠杆菌、铜绿假单胞菌、不动杆菌)。颅脑外伤(traumatic brain injury,TBI)患者中,脑膜炎的发病率为1.4%。去骨瓣减压手术患者、颅底骨折患者静脉窦损伤患者中,脑膜炎感染比例有所增高。颅骨切除术患者中细菌性脑膜炎的发生率为0.8%~1.5%,感染的危险因素包括:脑室外引流、脑脊液漏和激素使用。感染的主要来源是脑室外引流。脑室外引流相关的感染发生率是8%(波动在0~22%,具体比例各地有所不同)。一项意大利的研究发现,11%的脑室外引流的患者会出现脑室炎或者脑膜炎,导管放置时间越长感染概率越大。一项荟萃分析显示,脑室外引流发生感染的比例是:11.4例/1000留置天数。留置天数并不是唯一的危险因素,导管的材料也会对感染率有影响。有研究显示银离子涂层的导管具有保护作用。脑积水可以采用脑室腹腔分流来治疗,这种情况下感染的概率为4%~17%(但大部分研究都是在儿童身上做的)。对于成年人来说,内引流通常是在出血性卒中患者后期跟进性治疗中,感染往往出现在引流的1个月以内。
症状和体征
感染性脑膜炎和脑炎临床病情急迫,早期诊断和治疗非常关键。脑膜炎三联征主要是:颈项强直、发热头痛,但症状的敏感性低,出现率低于50%。脑膜刺激征(颈项强直、Kerning征和Burdzinski征)也不能准确鉴别出脑膜炎患者。由于直接炎症反应、颅内并发症等引起的脑实质损伤可以导致意识障碍、癫痫或一些定位体征。几乎所有的脑膜炎患者会出现以下4种症状中的2种:颈项强直、发热、意识障碍、头痛。
鉴别诊断很复杂。非感染性疾病比如肿瘤、中毒、自身免疫性疾病、副肿瘤综合征等也可以出现脑膜脑炎的临床表现。脑内的脓肿或硬膜外的脓肿可能出现脑膜脑炎的临床表现。
耳源性脑膜炎很罕见,但对于儿童来说却是急性中耳炎非常严重的并发症,病情往往和急性或慢性乳突炎相关。近期有中耳炎病史,而且有持续无法缓解的症状(比如发热、头疼、脓性耳漏),这时候就需要怀疑是否合并有脑膜脑炎。
脑膜炎奈瑟球菌或肺炎链球菌引起的脑膜炎患者常会出现一些伴随症状比如脓毒症、皮疹、皮肤瘀斑等。对于免疫功能缺陷(HIV、器官移植、骨髓移植)的患者来说,症状或体征可能不典型。
病毒性脑炎患者会迅速出现脑病改变,症状会很复杂,包括:发热、定位体征、癫痫(全身性癫痫或局灶性癫痫)。
脑脊液检查
脑脊液检查对于诊断或排除细菌性脑膜炎、脑炎的有效手段,并且可以帮助鉴别非细菌性、自身免疫性疾病。医生首先需要明确腰椎穿刺对于患者来说是否安全。革兰氏染色能够快速鉴别60%~90%患者中可能引起感染的病原菌,脑脊液培养目前仍是细菌性脑膜炎的病原学诊断的金标准。乳胶凝集试验(Latex agglutination testing)敏感性波动较大,对于肺炎链球菌来说是59%~100%,对于奈瑟菌来说是22%~93%。细菌性脑膜炎患者(包括李斯特菌)在抗生素治疗之前留取血培养,阳性率为66%。脑脊液PCR检查越来越多,尤其是在腰穿之前已经使用了抗生素的情况下。
表 脑脊液鉴别点

对于病毒性脑炎患者来说,抽血化验很难明确诊断,但对于鉴别诊断来说却非常重要。对于病毒性脑炎来说,对脑脊液标本进行PCR检查非常重要,可以鉴别出单纯疱疹病毒、水痘-带状疱疹病毒和肠病毒。依据地域和季节情况,决定是否去鉴别虫媒病毒引起的感染。对于未行疫苗接种的患者,需要排除麻疹和腮腺炎。如果不考虑感染,就需要考虑非感染性疾病引起,包括:进行播散性脑炎或抗体相关性的脑病。
对于免疫受损的患者来说,诊断更为复杂,他们的脑脊液检查可能仅仅有一些轻度的细胞增高,这时候细菌培养、PCR检查、革兰氏染色等就更为重要。同时,这一部分病人还需要考虑特殊病原体,比如:巨细胞病毒、人类疱疹病毒、JC病毒、结核分枝杆菌和真菌。对于分枝杆菌,需要对脑脊液进行抗酸染色(acid-fast,>2 ml脑脊液)、PCR检查和分枝杆菌培养。显微镜检查很少会阳性,PCR检查阴性预测价值高达84%,提示即便是PCR阴性可不能排除结核性脑膜炎。目前不在推荐干扰素释放试验。其他需要检测结核的患者包括1.高龄患者(>75岁);2.疫区来源的患者。成年人结核性脑膜炎可以接受磁共振检查,来进一步排查脑积水、脑脓肿、脑梗死等病变。一些无法解释的脑膜炎脑炎患者可以排查真菌,对脑脊液进行印度墨汁染色、对血液和脑脊液进行隐球菌抗原检查。
目前越来越多的证据表明,分子生物学技术比如multiplex PCR、二代测序、免疫印迹等技术在脑膜脑炎的诊断上可以更迅速,敏感性和特异性都很高,未来会很有前途。
当患者的脑膜破坏,比如有颅骨骨折、脑室外引流等,就需要考虑医院获得性脑膜脑炎可能。这种医院获得性脑膜脑炎可以在住院时候出现,也可以在出院之后的一段时间出现。
当怀疑细菌性脑膜炎的时候,需要1小时内给予抗生素;怀疑病毒性脑膜炎的时候,需要尽快抗病毒治疗(阿昔洛韦,10 mg/kg,tid);
需要注意的是,腰穿有一些禁忌证:严重的凝血功能异常、血流动力学不稳定、新发癫痫、严重意识障碍、严重免疫系统障碍(腰穿导致继发感染)。
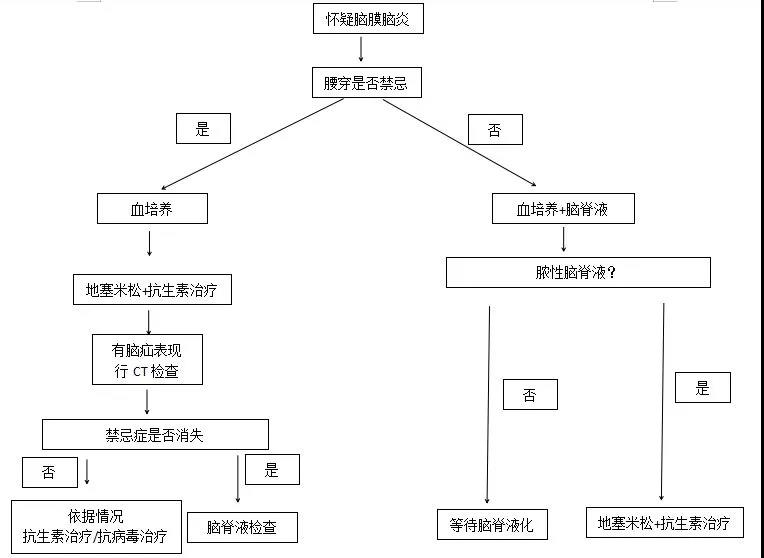
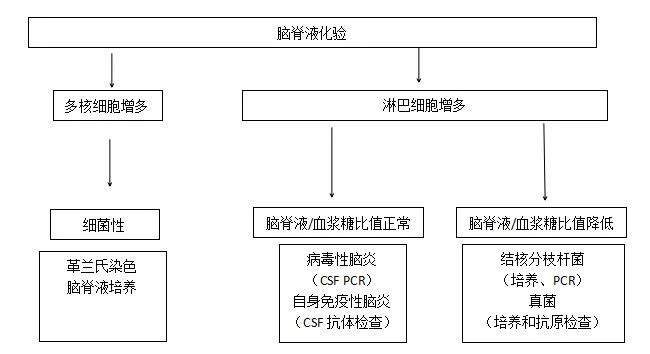
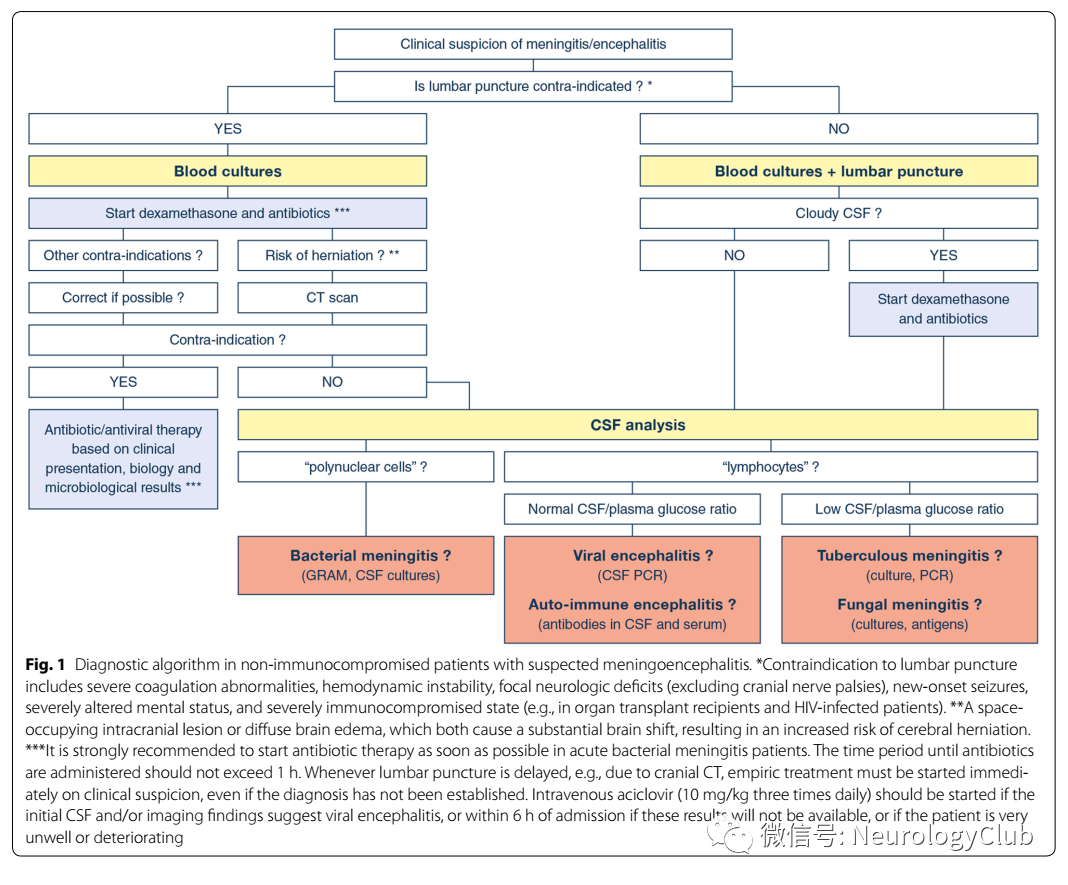
图:疑似脑膜脑炎的非免疫功能不全患者的诊断流程
影像学检查
细菌性脑膜炎会出现一些颅内并发症比如缺血(10%)、弥漫性脑水肿(10%)、脑积水(3%)、脑脓肿(1%),这些颅内并发症可以在CT上显影。MRI检查是病毒性脑炎的一线影像学检查,有条件进行磁共振检查的时候,应当进行FLAIR、弥散、T2加权成像、T1成像检查,最好是行增强磁共振检查。单纯疱疹病毒脑病有一些典型表现,比如双侧颞叶受累。
脑电图
急性脑炎患者也需要进行脑电图检查,尽管脑电图检查往往是非特异性的,但有时候也可以帮助鉴别诊断。
社区获得性脑膜炎
对于社区获得性脑膜炎来说,及时进行经验性抗感染治疗非常重要,应当在病情出现的1小时内给予抗生素,不应当因为脑脊液化验而被耽误。不管疾病严重程度,如果抗感染治疗被耽搁,那么患者的预后就会受到影响。
如何选择抗感染药物是个难题,需要依据患者情况、当地病原学流行情况综合分析。18~50岁的,可以选择头孢噻肟或头孢曲松,以便覆盖肺炎链球菌、流感嗜血杆菌、脑膜炎奈瑟球菌。如果所在地这些抗生素敏感性差,应当考虑使用万古霉素或利福平。对于年龄超过50岁的或者年轻但具有危险因素(糖尿病、肿瘤、免疫受限)的患者,应当覆盖李斯特菌,使用阿莫西林、氨苄西林或青霉素G。需要指出的是,目前李斯特菌在诸多年龄段中都被发现,因而有些指南建议无论年龄多少,只要怀疑细菌性脑膜炎,都覆盖李斯特菌。高龄、免疫缺陷、伴随其他感染比如尿路感染的这些患者,还应考虑大肠杆菌感染可能。大部分情况下,大肠杆菌对经验性用药都是敏感的,但有些时候还是需要加用其他药物比如庆大霉素。如果所在地的肠杆菌属容易产ESBL或产碳青霉烯酶,应当考虑起始治疗选用碳青霉烯或者多粘菌素。一旦病原菌明确,应当进行降阶梯治疗。
标准的治疗时间有所不同,对于脑膜炎奈瑟球菌来说一般是7~10天,肺炎链球菌是10~14天,李斯特菌需要21天。
对于流感嗜血杆菌和肺炎链球菌引起的脑膜炎患者来说,加用地塞米松可以降低神经功能缺失的风险,改善预后。但对于其他致病菌来说,地塞米松是否有效尚未可知。对于有脓肿、乳突炎等来说,需要外科会诊,决定是否手术。
病毒性脑炎
如果怀疑病毒性脑炎,那么应当立即进行阿昔洛韦输注治疗(aciclovir,一般10 mg/kg,一天三次,但需要依据肾功能调整)。如果脑脊液检查一时间无法获取,但病人情况逐步恶化,这种情况下,也应当立即开始抗病毒治疗。在尚未排除病毒感染或证实阿昔洛韦耐药的情况下,不得终止阿昔洛韦的治疗。如果确认是单纯疱疹病毒感染(HSV),阿昔洛韦的使用时间应当是至少14天。在停药之前需要再次行腰椎穿刺,进行PCR检查,排除HSV感染,如果脑脊液检查仍然阳性,就需要继续使用阿昔洛韦一周。
对于水痘带状疱疹病毒来说,应当使用10~15 mg的阿昔洛韦、一天三次。如果怀疑血管炎,应当加用激素。肠病毒感染不需要特殊的治疗。免疫受限患者感染CMV应当接受更昔洛韦的治疗,替代药物是膦甲酸钠、西多福韦。
医院获得性脑室炎和脑膜炎
医院获得性脑室炎和脑膜炎的病原菌变化很大,需要依据当地情况来具体看待。外科手术后的颅内感染的菌群包括链球菌和革兰阴性杆菌。对于接受分流手术的患者,感染可能是皮肤来源的细菌引起,比如凝固酶阴性的葡萄球菌(CNS)、丙酸杆菌。
对于脑室外引流引起的脑室炎患者来说,经验性治疗应当覆盖革兰氏阴性菌和阳性菌。一个最新的研究表明,这种感染70.5%是由革兰阴性菌引起,并且超过一半的致病菌是碳青霉烯耐药的鲍曼不动杆菌。
医院获得性感染经验性治疗需要考虑覆盖很多菌群,比如:MRSA、CNS、铜绿假单胞菌、鲍曼不动杆菌。如果考虑鲍曼不动杆菌感染,需要使用高剂量的美罗培南和多黏菌素,治疗时间需要至少3周。
对于有脑室外引流管的患者,如果考虑感染,需要拔除或者重新放置新的引流管。如果放置新的临时性引流管,需要在脑脊液培养阴性7~10天再拔除。
在面临难治性鲍曼不动杆菌、绿脓杆菌、MRSA感染的时候,可以考虑脑室内注射万古霉素、氨基糖苷药物、多黏菌素等。但目前临床上缺少足够的证据证实它们的有效性。对于鲍曼不动杆菌来说,鞘内注射敏感的多黏菌素可以改善预后。
体温管理
两项儿童RCT实验表明,使用退烧药物来控制颅内细菌感染引起的发热对预后没有明显效果。细菌性脑膜脑炎被认为是诱导性低体温的禁忌证,这种做法会增加病死率,尤其是对于昏迷的患者来说。
癫痫管理
对于昏迷的患者或存在功能缺失的患者来说,必须要进行EEG检查来排除癫痫。不推荐对这类患者进行预防性抗癫痫治疗。但如果临床上存在癫痫的表现或怀疑癫痫的时候,推荐积极抗癫痫治疗。
来源:神经病学俱乐部
转载已获授权,其他账号转载请联系原账号
查看更多