查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





O女士,今年32岁,半个月出现咳嗽、咳白黏痰,刚开始忙于工作,没太在意。但是最近一周症状逐渐加重,还咳出了血丝,伴有发热(体温38.5℃);左侧胸部持续性隐痛,疼痛放射至背部,患者活动后、平躺时伴有胸闷气促,这下患者觉得情况不妙,于是来到医院就诊,查胸部CT“两肺多发实变影,左肺为主,两侧胸腔积液,左侧为著”,遂考虑“肺炎”收住入院。
医生了解到患者平素身体健康,只有10年前有过一次剖宫产手术史。不过患者的生育史却有些曲折,她首胎剖宫产,第二胎死胎引产,第三胎双胞胎早产。平时没有烟酒嗜好,家庭和睦。父母亲身体健康,无慢性疾病史。
【查体】
体温:38.5℃;脉搏:100次/分;呼吸:20次/分;血压:142/96 mmHg。神清,精神可,皮肤及巩膜未见黄染,双扁桃体无肿大。双肺呼吸音稍粗,双肺可闻及散在湿啰音,左下肺明显。心界不大,心律整齐,无杂音。腹平软,无压痛及反跳痛,未见腹壁静脉曲张,肝脾肋下未及,无压痛,肠鸣音:正常,胆囊未及,墨菲征阴性。双肾区无叩痛,肋脊角无压痛,双下肢无明显浮肿,巴氏征阴性。
【实验室检查】
血常规:白细胞15.5×10^9/L,中性粒细胞89%,淋巴细胞5.6%,血红蛋白119 g/L,血小板 166×10^9 /L,超敏C-反应蛋白51.7 mg/L;
肝肾功能+电解质+血糖:正常;
血沉63 mm/h;
降钙素原:正常;
D-二聚体4320.0 μg/L;
血气分析 PH7.44,二氧化碳分压35.7 mmHg,氧分压86.6 mmHg,碳酸氢根24.1 mmol/L,碱剩余0.70 mmol/L;
T-SPOT:阴性;
免疫五项:补体C3 0.50g/L↓(0.79~1.52),补体C4 0.03 g/L ↓(0.12~0.36);
直接抗人球蛋白试验:阳性;间接抗人球蛋白试验:阴性
心脏超声检查:左室心肌松弛性减退(左室舒张功能受损早期),LVEF 0.64.
【胸部CT】


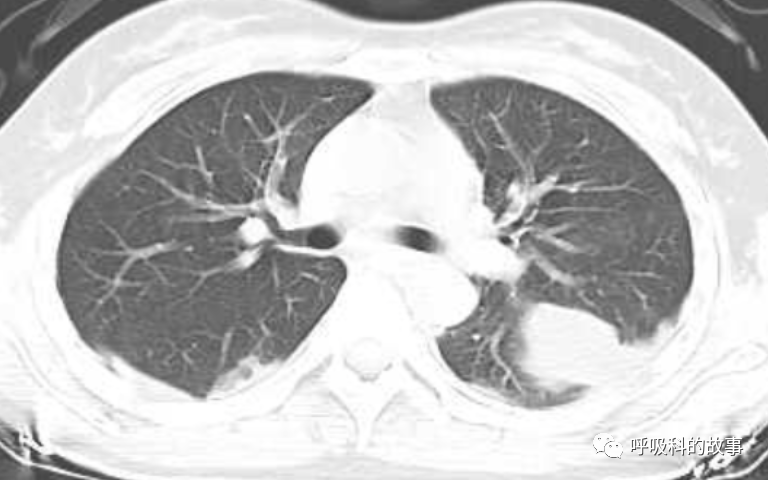
(1)肺炎?
(2)肺结核?
(3)胸腔积液待查?
入院后,由于患者有发热、肺部多发阴影,初步诊断“社区获得性肺炎”,因此先经验性给予抗感染治疗,药物选择是哌拉西林他唑巴坦,4.5 g,Q8H。但是患者补体C3和C4均下降,怀疑结缔组织疾病存在,于是完善了抗核抗体检查,结果是:
自身抗体检测:抗核抗体 1:320,抗U1-nRNP抗体:阳性,抗SS-A抗体:阳性,抗组蛋白抗体:阳性
【胸腔积液结果】
胸腔积液常规:有核细胞5013/μl,多核细胞 68%,淋巴细胞21%;胸腔积液生化:蛋白 49.6 g/L,葡萄糖5.92 mmol/L,乳酸脱氢酶406.0 U/L,脱苷脱氨酶(ADA) 17.7 U/L,胸腔积液肿瘤:AFP、 CEA 、CA-199均正常,铁蛋白:>2000 μg/L
根据以上结果,结核和肿瘤可以排除,肺炎旁积液不排除。不过患者经过几天治疗后,体温正常了,血常规复查“白细胞 3.7×10^9/L,中性粒细胞83.4%,淋巴细胞12.8%,血红蛋白 99 g/L,超敏C-反应蛋白 12.0 mg/L”。较入院前炎症指标明显下降,因此请风湿科会诊,考虑风湿科疾病转风湿科治疗了。
继续,我们总结一下患者的临床表现有以下几点:
发热
贫血(自身免疫性溶血性贫血)
胸腔或心包积液
低补体血症
多种自身抗体阳性
根据2019欧洲抗风湿病联盟/美国风湿病学会系统性红斑狼疮(简称SLE)分类标准,患者可以打15分,临床符合SLE诊断。

转入风湿科,给予了以下治疗措施:
甲泼尼龙针(甲强龙) 40mg QD抗炎
哌拉西林/他唑巴坦钠针4.5g BID抗感染
辅以护胃、补钙、祛痰、补液等对症支持治疗
同时完善了检查:
狼疮抗凝物:狼疮抗凝物筛查时间107s(31-44),狼疮抗凝物确诊时间42s(30-38),标准化狼疮比值 2.55TR ↑(0.80-1.20);
本想这样的治疗,患者能很快好起来,但万万没想到的事情发生了。转科后的第二天,患者再度出现高热,最高体温39.8℃,但生命体征平稳。难道是感染加重了吗?立即验血:
急诊血常规:白细胞 2.6×10^9 /L,中性粒细胞72.6%,淋巴细胞23.6%,血红蛋白 107 g/L,超敏C-反应蛋白6.50 mg/L;
PCT:2.52 μg/L(正常0-0.5);
体温单如下:
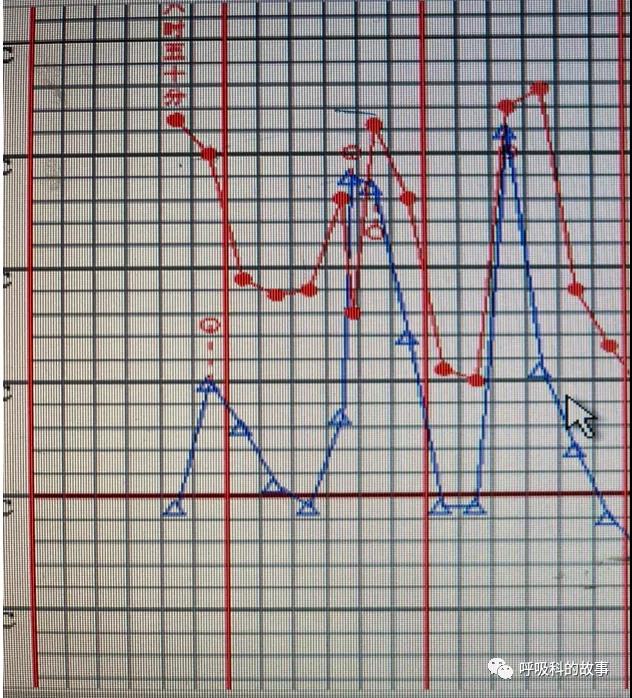
根据患者的化验单和体温单(入院后第8天转风湿科,转科第二天和第三天均出现高热),推测一下患者发热的原因是什么?
SLE加重,没有控制好;
感染加重,或者其他部位再次出现感染;
其他原因(请提出可能原因)
经过全院多学科讨论,大家达成共识,患者发热的原因最可能是药物热,即哌拉西林他唑巴坦导致的,因此停用哌拉西林他唑巴坦,结果停药的第2天体温就奇迹般地正常了。

本来以为大功告成了,结果一波刚平,一波又起。就在转科后的第3天,患者平卧时气促明显,鼻导管吸氧5 L/分,血氧饱和度90%~94%,心率130次/分、~血压121/76 mmHg。紧急做了化验:
查血气分析: PH7.41,二氧化碳分压37.0 mmHg,氧分压158 mmHg,碳酸氢根23.0 mmol/L,碱剩余-0.90 mmol/L;
D二聚体:11830 μg/L;
胸腔积液B超:左侧胸腔少-中量积液;
胸部CT:感染病灶同前大致相仿,两侧胸腔积液,左下肺膨胀不全。
胸水量没有增多,为什么患者气促会加重呢?
我们回顾患者发病以来的一些临床症状,看看有什么问题是我们之前忽略的:
发病初有咯血;
左胸痛伴有放射至背部;
发病初在活动后和平卧时就有胸闷、气促,而之后又逐渐加重;
我们一开始的思路被胸腔积液吸引了,而胸膜炎也会导致胸痛,双侧胸腔积液也会引起气促。但问题是:
双侧少量胸腔积液会引起明显的呼吸困难吗?
为什么双侧胸腔积液,但是胸痛却只发生在左侧?
如果我们注意到患者狼疮抗凝物的指标明显增高,再结合D二聚体进行性增高,我们要高度怀疑肺栓塞。肺栓塞三联征--胸痛、咯血和呼吸困难,在这个患者中均出现了。当然我要强调的是D二聚体不是诊断肺栓塞的关键,易栓症基础上出现的症状才是关键。在这里,我们要引用《从症状到诊断学--循证书指导》一书中关于肺栓塞诊断的一个表格:

从表格中可以看到,患者出现突发呼吸困难、胸膜炎性胸痛和咯血的阳性似然比分别是2.7、1.5和1.8,因此她患肺栓塞的概率很高,于是我们给患者做了肺血管CTA和双下肢深静脉超声,结果是:
肺血管CTA:左下肺动脉分支充盈缺损,考虑肺动脉栓塞;
下肢静脉彩超:左下肢静脉几乎全程血栓形成;
抗磷脂相关抗体 抗心磷脂抗体(IgG) 25.66GPL↑(<20),抗心磷脂抗体(IgM) 80.44MPL↑(<20),抗β2糖蛋白1抗体(IgM) 120.08SMU↑(<20)
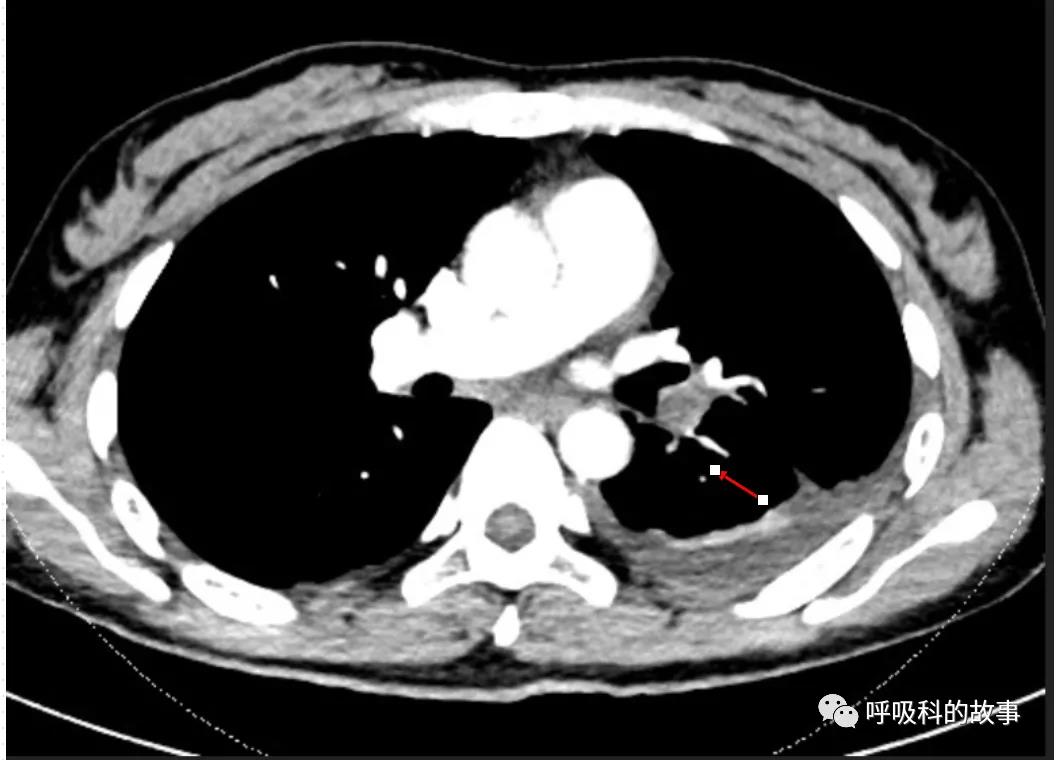
立即给患者家属告病危,使用上低分子肝素抗凝,还请血管外科会诊,建议用下腔静脉滤器置入术,但是患者由于经济原因拒绝了。医生们密切观察病情变化,期待着她能早日康复。终于一周后,患者痊愈,D 二聚体降到了1920 μg/L,胸部病变消失。
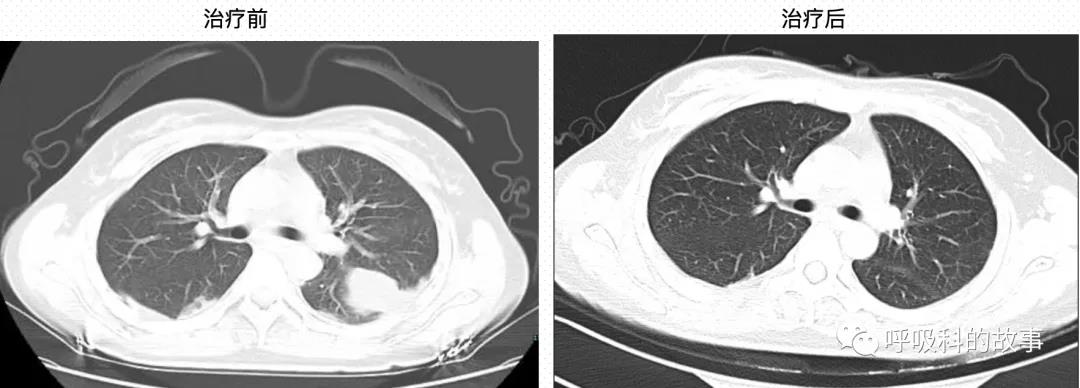
患者门诊随访半年,目前状态良好。
SLE 患者发生血栓事件, 例如肺栓塞( pulmonary embolism,PE) 和深静脉血栓(deep vein thrombosis, DVT)的风险显著增加, 其PE、DVT 的发生率分别为正常人的14 倍和11 倍。SLE 出现血栓的病因及发病机制相当复杂,有以下几条:
➢原发病活动;
➢继发抗磷脂综合征;
➢SLE 患者容易并发其他血栓危险因素,如感染、长期卧床;
➢常用药物,如糖皮质激素;
对于本患者,最主要的原因是出现抗磷脂综合征(antiphospholipid syndrome,APS),这是一种以反复动静脉血栓形成、习惯性流产和血小板减少为主要特征的系统性自身免疫病。患者血中出现中高滴度的抗磷脂抗体(antiphospholipid antibodies,APL),包括抗心磷脂抗体(anticardiolipinantibodies,ACL)、狼疮抗凝物(lupus anticoagulant,LA)、β2-糖蛋白抗体-I(β2-glycoprotein antibody-I,anti-β2GPI)。SLE患者继发抗磷脂综合征比例约为40%,预后一般较差。SLE合并APL阳性患者血栓事件发生率是阴性者的3倍左右,同时合并3个APL阳性的APS患者10年内血栓再发生率明显升高, 高达44%。APS血栓形成机制包括内皮细胞、血小板以及中性粒细胞活化,干扰炎症通路、凝血系统, 补体活化等。
2019年最新指南和专家共识关于抗磷脂抗体综合征血栓风险的评定,如下:

➢APS患者初次静脉血栓,治疗剂量低分子肝素,后续华法林抗凝(INR 2-3 );
➢APS患者发生动脉血栓,单用氯吡格雷或华法林(INR 2-3);
➢新型抗凝药疗效不优于华法林,优势在于不需要监测凝血功能;
➢抗凝治疗下再发静脉血栓,先低分子肝素抗凝两周,后续华法林或阿司匹林治疗,也可长期低分子肝素治疗(INR 2.5-3.5);
➢再发动脉血栓的治疗依据不足,推荐华法林抗凝(INR 2-3)。
➢灾难性抗磷脂综合征大量血栓形成,多器官衰竭,死亡率50%,抗凝、激素冲击(甲泼尼龙 500~1000 mg/天,3~5天)、血浆置换或静滴丙种球蛋白(1 g/kg,3天),部分难治型可使用利妥昔单抗;
➢合并妊娠低剂量阿司匹林和低分子肝素能明显增加成功妊娠率;
➢难治病例联用羟氯喹(特别是合并SLE)能降低血栓再发风险;
➢在血栓形成高风险的情况下(手术、长期制动及产褥期),应使用低分子肝素预防血栓形成;
➢口服小剂量阿司匹林可作为一级预防用药;
➢长期抗凝增加出血风险,治疗过程中抗体转阴或既往单发静脉血栓可考虑停药。
作者:浙江大学附属杭州市第一人民医院呼吸科 沈凌
浙江大学附属杭州市第一人民医院风湿免疫科 黄佼、章晓芳
本文首发自呼吸科的故事
查看更多