查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





急性呼吸窘迫综合征(ARDS)是由肺内外多种因素(如肺炎、脓毒症、严重创伤、吸入)引起的一种复杂的临床疾病。在这些损伤因素的作用下,肺部和全身炎症反应失控,导致肺泡毛细血管内皮细胞和肺泡上皮细胞发生改变、毛细血管通透性增加,从而使大量液体渗出至肺泡和肺泡间质内发生肺水肿。
机械通气是ARDS重要治疗手段之一,目前得到一致认可的机械通气手段包括肺保护性通气(小潮气量、高呼气末正压)、肺复张及俯卧位通气。
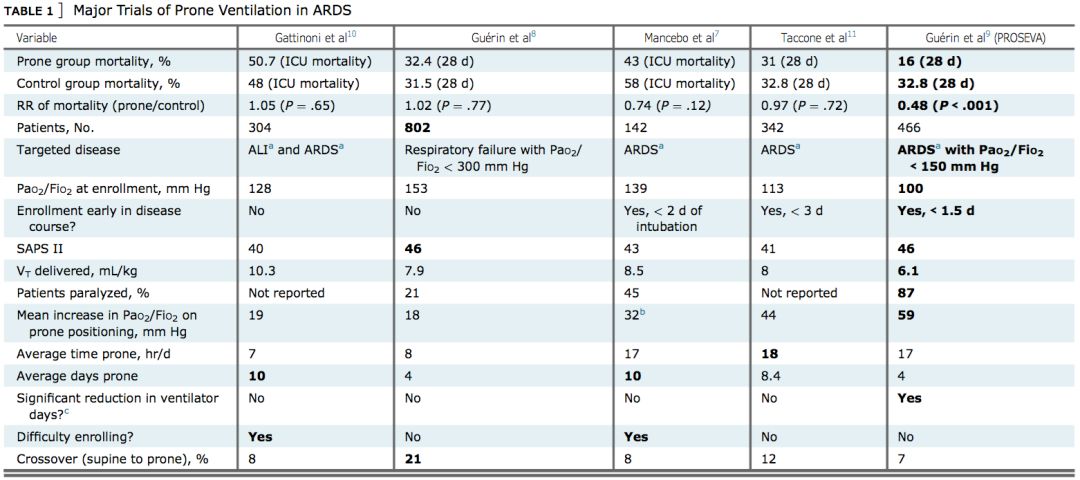
(俯卧位通气临床研究提示治疗益处)
1.促进塌陷肺泡复张
ARDS主要病理改变为重力依赖区域的小气道陷闭和肺泡萎陷不张,非重力依赖区域肺泡过度通气。
俯卧位通气时,胸腔内负压由背侧向腹侧逐渐减小,背侧胸腔内负压增大,跨肺压增大,促进背侧肺泡重新开放。腹侧胸腔内负压减小,跨肺压减少,腹侧通气量减少,但仍能维持腹侧肺泡开放。
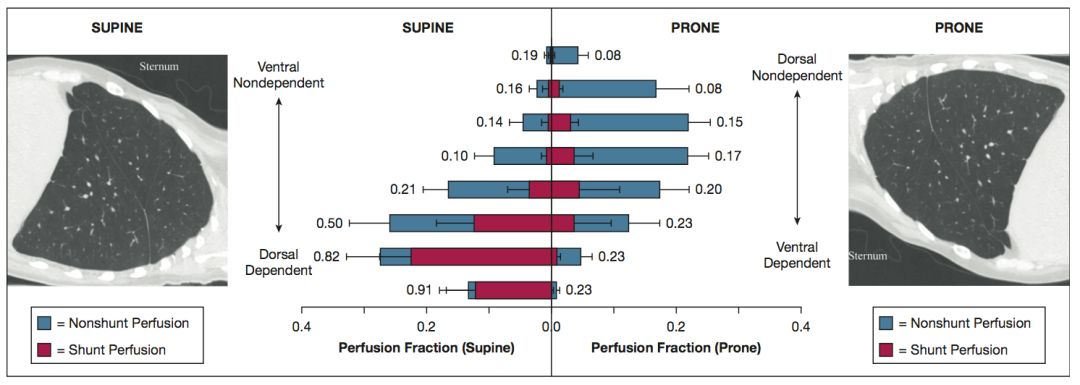
(仰卧位 vs 俯卧位)
同时,俯卧位后,解剖位置上位于心脏下方受心脏压迫的肺叶体积缩小,部分被心脏压迫的萎陷肺泡复张。俯卧位通气患者需要镇静甚至肌松,有利于膈肌松弛,跨膈压降低,促进部分背侧肺泡复张,增加气血交换面积。
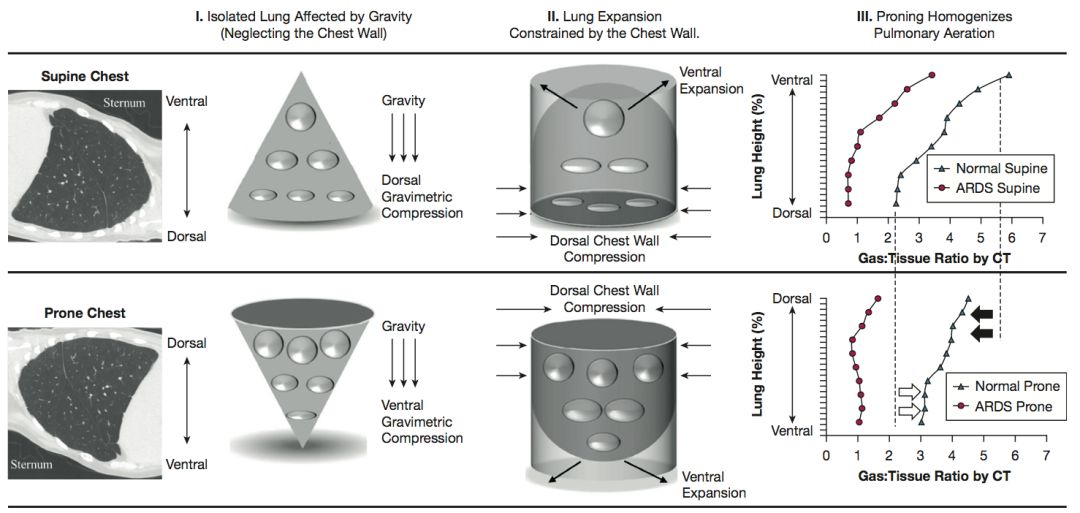
(病理生理示意图)
2.改善通气血流比
俯卧位时肺内血流重新分布,腹侧区域血流增加而背侧区域血流减少,同时腹侧区域通气减少而背侧区域通气增加,通气血流比明显改善。
3.改善呼吸系统顺应性
俯卧位时,背侧肺通气区域由重力依赖区转变为非重力依赖区,顺应性增加。腹侧通气区域由非重力依赖区转变为重力依赖区,顺应性下降。但背侧通气区域肺顺应性增加较腹侧通气区域肺顺应性下降明显,肺泡通气更"均一",总的肺顺应性增加。肺顺应性增加较胸壁顺应性下降明显,故呼吸系统总顺应性增加。
4.利于痰液引流
机械通气患者由于体位及镇静肌松药物的使用,深部痰液难以得到有效引流,俯卧位时,由于重力的作用,痰液引流更为充分。
5.俯卧位通气对循环系统影响
俯卧位通气促进肺泡复张、改善氧合,从而降低肺血管阻力,降低右心室后负荷。另外,俯卧位时腹腔压力升高,回心血量增加,心脏前负荷及左心室后负荷增加。通过上述机制,俯卧位通气可增加有心脏前负荷储备功能患者的心输出量。
(1)符合ARDS诊断标准(柏林标准):
PaO2/FiO2≤150mmHg(PEEP≥5cmH2O,FiO2≥0.6)。
(2)ARDS诊断早期:≤48 h。
2.考虑是否有禁忌证:
(1)绝对禁忌证:
a、尚未稳定的脊髓损伤或骨折(椎体骨折、骨盆骨折、多发骨折、连枷胸等);
b、未缓解的颅内压升高;
c、严重的烧伤。
(2)相对禁忌证:
a、腹部手术后;
b、腹腔高压;
c、孕妇;
d、头面部损伤;
e、血流动力学不稳定;
f、气管切开。
3.操作前准备工作是否已准备就绪?
(1)考虑在存在胸管引流的情况下行俯卧位通气的可能产生的副作用。
(2)在可能的情况下,向患者或者家属解释俯卧位通气实施的过程。
(3)从最近的胸腔X 光片确认气管内插管的尖端位于隆突上2至4厘米。
(4)检查并确认气管内插管和所有中心导管和大口径外周导管牢固固定。
(5)考虑患者的头部,颈部和肩带在俯卧位后如何更容易支撑。
(6)停止鼻饲,确认胃已经完全清空,夹闭胃管。
(7)准备气道吸引装置,防止大量气道分泌物突然干扰通气。
(8)决定向左翻还是向右翻。
(9)准备好所有静脉输液管和其他俯卧位后与病人相连的管道。
a. 确认管道长度够长
b. 将所有引流袋放在床的另一边
c. 将胸管管道放在两腿之间
d. 将静脉导管放在患者头侧,在床的另一边。
(10)操作过程需要熟练的医生、护士及呼吸治疗师5位,分别为头侧1位,身体两侧各2位。确定翻身方向。
4.操作过程如何实施?
(1)位置与分工
第一人位于床头,负责呼吸机管道和人工气道的固定、头部的安置和发口令
第二人位于左侧床头,负责固定该侧管道、胃管;
第三人位于左侧床尾,负责尿管及该侧管道;
第四人位于右侧床头,负责固定该侧管道;
第五人位于右侧床尾,负责其他;
第六人位于患者稍后侧卧转俯卧的方向,负责放软枕或啫喱垫。
(2)将FiO2增加到100%,并记录通气模式,潮气量,分钟通气,以及峰值和平台气道压力。
(3)将患者拉到距离任何侧卧位置最远的床边缘时翻身。
(4)在床的侧边放置一张新的垫单,患者在这个侧面时将面对褥位。 留下大部分的垫单悬垂。
(5)将患者侧卧位,活动不自由的那只手臂轻轻垫在胸部下,翻身过程中将活动自由的那只手臂竖起举过患者头部。也可以用抬举的方式翻身。
(6)移除心电图导联和贴片。 如有必要,吸干净气道,口腔和鼻腔。
(7)继续翻转至俯卧位。
(8)借助新的垫单将患者移到床的中心位置。
(9)如果患者在标准的病床上,将他/她的脸朝向呼吸机。 保证气道不扭曲并且在翻身过程中没有偏移。如果必要进行吸痰。
(10)适当地支撑面和肩部,以避免支撑衬垫与眼眶或眼睛接触。
(11)适当摆放手臂,使患者舒适。如果患者无法沟通,请避免任何类型可能导致臂丛神经损伤的臂伸展。
(12)胸部听诊检查气管插管正确位置。重新评估潮气量和分钟通气量。
(13)调整所有管路并重新确定连接好和功能正常。
(14)重新将心电图电极片和线贴在患者背部。
(15)将患者倾斜到垂头仰卧位。轻微,间歇性侧向重定位(调整20至30°),应至少每两小时改变一次。
(16)记录每次换班时进行的彻底皮肤评估,特别是检查承重部位,腹侧表面。
5.如何评估俯卧位通气效果?
(1)肺部CT最能准确评估俯卧位通气的效果,但床旁CT难以实现。
(2)PaO2/FiO2升高≥20%提示俯卧位通气反应性好,60%~80%患者俯卧位通气反应性好。反应性好的患者大部分指脉氧改善在俯卧位通气1 h之内,仅少数患者俯卧位通气超过4 h才出现氧合改善。
(3)俯卧位通气可改善通气,减少无效腔通气量,因此PaCO2下降也提示俯卧位通气有效。
6.俯卧位通气时间?
俯卧位通气复张肺泡具有时间依赖性,因此建议长时间俯卧位通气,建议重度ARDS早期患者俯卧位通气时间至少每天16h以上。
7.俯卧位通气的停止指征?
(1) 恢复仰卧位后PaO2/FiO2>150 mmHg(PEEP<10cmH2O,FiO2<0.6);
(2)心脏骤停;
(3)严重的血流动力学不稳定;
(4)恶性心律失常;
(5)可疑的气管导管移位;
(6) 俯卧位通气4 h后指脉氧未改善。
8、有哪些注意事项?
(1)严密监测生命体征(心率、心律、血压、呼吸、指 脉氧);
(2)俯卧位30min、4h及恢复仰卧位前复查血气分析;
(3)生命体征不平稳及动脉血气恶化立即恢复仰卧位;
(4)双臂可置于头两侧或躯体两侧,每2 h替换一次;面部偏向左侧或右侧,每2 h更换一次;避免气管导管脱落,防止压疮。
9、俯卧位通气的并发症及处理?
(1)俯卧位通气的并发症:
a、一过性氧合下降;
b、一过性血压下降;
c、气管导管堵塞或脱出;
d、导管脱出;
e、压疮;
f、呕吐;
g、镇静剂使用过量;
h、肾血管收缩。
(2)并发症处理:最常见并发症为气管导管堵塞或脱出,气管导管堵塞或脱出、导管脱出和压疮的发生与操作过程及护理有关,可通过熟练地操作及精细地护理避免。因此,行俯卧位通气应该是一个熟练的团队共同协作,尽量避免并发症的发生。
本文首发于全景看重症公众号 作者刘景全
查看更多