查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





液体复苏是休克治疗的基本方法,在补液过程中必须要考虑到以下两点:
1.液体复苏的收益;
2.液体复苏的副反应。
液体复苏牵扯到压力灌注和流量灌注指标的变化,还要考虑到大循环和微循环的一致性、协调性。完美的液体复苏是改善了指标的同时改善了病情。
液体复苏改善血流动力学指标的理论基础是心功能曲线(图1)。在这一曲线中,横坐标代表前负荷,纵坐标代表心输出量。前负荷指标可以是心肌舒张末期容积、右房压、中心静脉压。心功能曲线表明,心脏前负荷增加,心输出量增加。这条曲线随着前负荷增加,逐步趋于平缓。在曲线平缓阶段,前负荷增加心输出量增加不显著。心肌收缩力增加、心脏顺应性增加、后负荷降低都会让心功能曲线左移。
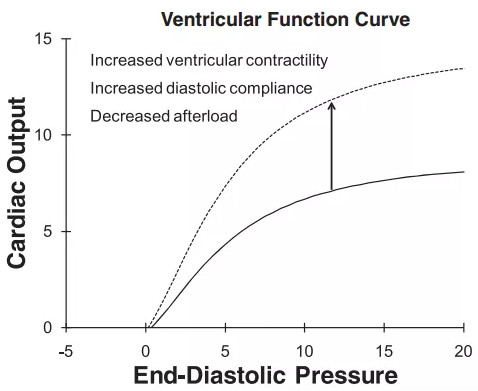
图1 经典的心功能曲线
除了心功能曲线,液体复苏中还要考虑到液体治疗的耐受性,这可以使用静脉回流理论来进行阐述(图2)。盖顿定律表明静脉回流量等于心输出量,因此,每次的心动周期中的静脉回流量决定了心输出量。
静脉回流的影响因素:张力容量、血管顺应性、静脉回流阻力和右心房压力。
公式:静脉回流量=(体循环平均充盈压-右心房压力)/静脉阻力。
横坐标描绘右心房压力,纵坐标描绘心输出量,可以画出静脉回流曲线。曲线的斜率就是静脉阻力的倒数。当心输出量为0的时候(心脏停搏的时候),全身血液不流动,血管内的压力就是平均体循环充盈压,它是产生静脉回流的基础。
在静脉回流曲线中,曲线和横坐标的交点就是平均体循环充盈压(MSFP)。输液可以增加MSFP,使静脉回流曲线右侧移动。交感兴奋的时候,血管张力增加,平均体循环充盈压增加,静脉回流量增加。多巴酚丁胺、硝普钠、硝酸甘油可以增加血管的顺应性,血管阻力会减少,静脉回流曲线斜率会改变,同时张力性容积此时会更多的转换为非张力性容积,容量更加不足,会引起血压下降,心输出量下降。在使用这些药物的时候,需要维持恒定的张力容量。
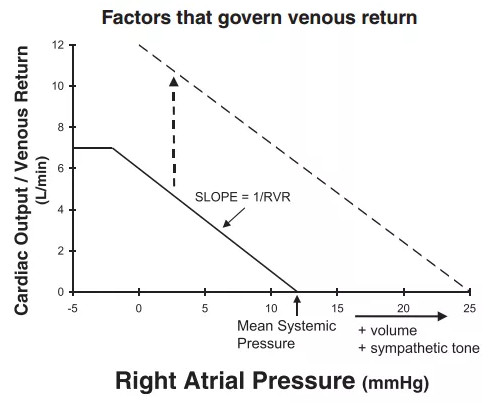
图2 静脉回流曲线
心功能曲线和静脉回流曲线相结合,能够更好地阐述血流动力学中液体治疗的基础理论(图3)。如果在液体输注过程中,平均体循环充盈压也增加,中心静脉压也增加,但平均体循环充盈压与中心静脉压的差值减少,那么患者的心输出量不会增加。
也就是,如果输液导致了中心静脉压(后向压力的增加、静脉回流的阻力),则说明液体耐受性差,心输出量的不一定增加,甚至会降低(液体复苏中心静脉压2-5原则:中心静脉压增加超过5,则避免进一步输液;中心静脉压增加在2-5之间,可谨慎进行;中心静脉压增加小于2,则说明耐受性良好)。
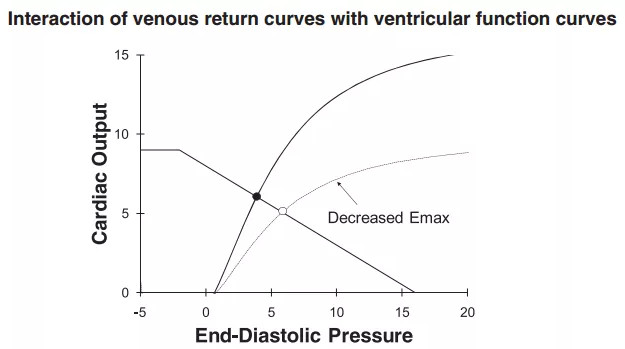
图3 心功能曲线和静脉回流曲线的交汇
从这一图示中可以看出,心输出量受到静脉回流和心脏功能的双重影响。理论上,心功能越好、静脉回流越多,心输出量越大。因此,液体治疗的最理想的状态就是不增加中心静脉压(不增加静脉回流的后向压力)而增加了心输出量。
在这一理论的交汇之中,引发出了液体治疗的ABC理论(图4)。对于一个患者来说,想要增加他的每搏输出量,首先要评估容量状态,调整容量状态后再去调整心肌收缩力。图片显示最基本的血流动力学原理,增加每搏输出量最佳路径是将患者的容量状态调整至图示的B点,然后再调整心功能。
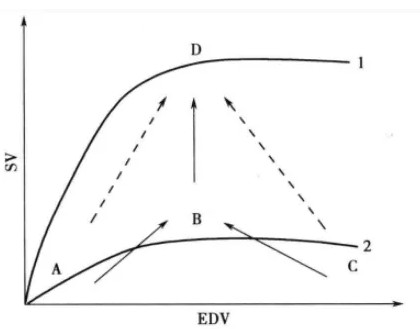
图4 血流动力学ABC理论
以上,是液体治疗的一些理论基础,但理论与实践其实相差甚远,因为在临床上,静脉回流目前无准确的监测手段,实时监测心输出量也不是很普遍。以下阐述临床情况中的容量负荷,指导液体治疗。
在临床工作中,液体治疗一定要有切入点,这可以通过容量复苏金三角来阐述(图5)。
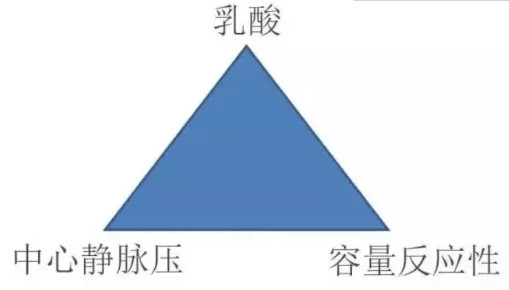
图5 容量复苏金三角
三角的顶点是临床问题,如高乳酸血症、低血压、花斑等,这是液体治疗的先决条件。也就是,只有当临床出现问题的时候,我们才可以进行液体治疗,而不是只要有液体反应性,就要输液。三角的左下方是中心静脉压,这是静脉回流的后向压力(可认为是阻力)。中心静脉压越高,在其他指标不变的情况下,静脉回流越少,心输出量越低。安全合理的中心静脉压范围一般认为是<8~12 mmHg。
如果中心静脉压没有超过这一界线,可以进行补液治疗,当中心静脉压达到8~12 mmHg之后,就要慎重,此时的输液治疗,有可能进一步导致静脉回流减少。这时候要寻找中心静脉压升高的原因如气胸、胸腔积液等,并解决这些问题。如果不存在这些问题,可以进入金三角的右下角:容量反应性。容量反应性阳性,可以进一步输液治疗,容量反应性阴性,而中心静脉压又不低,则要避免正平衡。
那容量反应性是什么,又要如何判定呢?
容量反应性指心脏对静脉输液的反应,通过输注500 ml晶体,心输出量可以增加10%以上,则认为容量反应性阳性(如果考虑患者耐受性不佳,可15分钟输注250 ml晶体液)。当患者处于心功能曲线的上升段时,输液可以明显增加心输出量,增加氧输送,改善组织灌注;当处于心功能曲线平台段时,输液不能增加心输出量,不能改善组织灌注,反而增加左心舒张末期压力,加重肺水肿。
补液试验和被动抬腿试验是目前评估容量反应性的最准确的方法。补液后SV增加是容量反应性的金标准。晶体液输注之后很快就会再分布,因此,液体应当快速输注。在容量反应性中,强调的是心输出量增加10%以上,那如果临床无法监测CO呢?可以使用其他替代方法,比如:1.HR下降>15%;2.SBP增加>15%;3.PP增加>20%;4.Scvo2增加>5%。
被动抬腿试验(图6)的基础体位为45°的半卧位,然后改为平卧位并抬高双下肢至45°,维持至少1分钟。如果被动抬腿后心输出量增加10%以上,定义为容量有反应。被动抬腿试验有两个体位变化,在整个抬腿过程中,需要避免用手接触患者以免引起交感兴奋,导致试验误差。
同时强调,下肢抬高的时间需要维持至少1分钟。如果患者在PLR期间,心率增加>10%,认为患者存在交感兴奋,则指标准确性大打折扣。同时,我们需要注意:1.颅内高压的患者禁用这种方法;2.腹内高压的患者使用PLR效果差,会出现假阴性;3.俯卧位患者无法使用PLR。
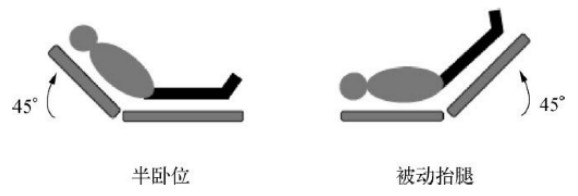
图6 被动抬腿试验
随着呼吸运动,胸腔压力的改变将引起回心血量的改变,下腔静脉的直径相应出现改变。下腔静脉直径在吸、呼气间的改变称为下腔静脉变异度(视频1)。当容量不足时,由于吸气引起的回心血量增加会引起下腔静脉直径明显缩小。研究证实,当患者机械通气、无明显自主吸气努力时,下腔变度>18%定义为容量有反应;而当患者存在自主吸气努力时,下腔静脉变异度>50%提示为容量有反应。
插管患者可以通过呼气末阻断法来判定容量反应性(图7)。机械通气的患者吸气的时候胸腔内压增加,这种压力会传导到右心系统,而右心系统顺应性好、管壁较薄,非常容易受到这种压力的影响。右心压力增加后,导致静脉回流压力梯度降低,从而使得静脉回流减少,因此心脏前负荷减少。
因此,在呼气末进行呼吸阻断(也就是呼气暂停),可以减少这种压力的增加,从而相对的增加了心脏前负荷。总结来讲,呼气暂停会增加静脉回流,增加心脏前负荷,如果这时候SV和CO增加,那么患者就有容量反应性。一般将CO增加的临界值定为5%,而呼气末阻断的时间是15秒。这种方式评判容量反应性,一般建议使用脉搏轮廓分析技术来测量CO或SV的变化,而不推荐使用超声。有试验指出,呼气末阻断技术需要保证潮气量是8ml/kg,如果是6ml/kg,那么结果就不够准确。但也有试验表明潮气量对实验结果没有影响。同时,这个方法要求直接测量出CO或SV,而不建议通过血压、脉搏来侧面反应。
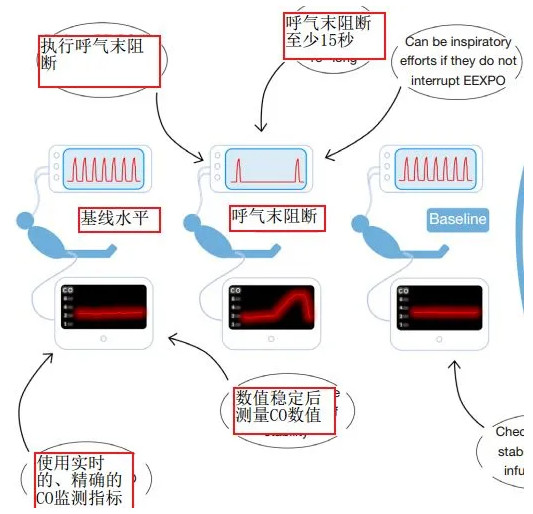
图7 呼气末阻断法
最后,必须要强调液体复苏的层次性,这牵扯到氧输送理论。氧输送受到氧含量和心输出量的影响。在氧含量不变的情况下,增加心输出量可以增加氧输送。但如果增加了心输出量的方式降低了氧含量,则氧输送其实不一定增加。比如,正常人平均血容量约为5L,1L液体可以引起血液稀释,血红蛋白降低16%。如果一次输液导致CO增加15%,同时血色素下降16%,那么患者的DO2是没有变化的。此外,氧输送改变必须要改善氧摄取。如果氧输送改善,但组织仍无法摄取到氧分、氧利用没有改善,则指标就不一定改善,那么输液所导致的氧输送改善并没有起到预期的效果,这可能是因为组织水肿、器官水肿、线粒体障碍等诸多因素共同导致的。
当临床问题解决,就要思考将患者的液体状态回归到基础水平,避免持续保持高液体负荷状态,实施反向液体复苏。研究显示,早期积极液体复苏、后期采取限制性液体管理可明显改善患者的预后。
总之,液体是把双刃剑,要慎重使用。
来源:慢慢学重症(我有一支去甲肾)
查看更多