查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





(一)观察大便
1.正常婴幼儿的粪便 婴幼儿肠道功能处于发育成熟的过程中,大便外观因年龄、喂养方式的差异而不同,健康婴儿的大便为金黄色糊状便、质地均匀,可混有黄色颗粒、奶瓣和酸味。婴儿的排便次数难以像成人一样明确规定,可以每天3~5次,甚至7~8次,也可以3天甚至1周以上才排出一次黏稠的粪便。
(1)粪便性状与食物有关:因母乳中富含低聚糖,特别是乳糖,肠腔中较多的碳水化合物被分解后产生二氧化碳、水、氢离子,故粪便有酸味、稀薄水多,肛周皮肤易发红,伴随肠鸣、腹胀和放屁多。当母乳中脂肪含量较高时,肠腔中多余的脂酸与钙离子、镁离子结合形成皂块,即为奶瓣。
(2)粪便颜色与胆汁有关:胆红素与胆绿素让粪便呈黄色和绿色,粪胆素原无色。粪便中胆红素为主时粪便呈橘黄色,胆绿素为主时粪便呈黄绿色或绿色,粪胆素原增加时粪便呈黄色。母乳喂养婴儿的粪便偏黄绿色,而人工喂养婴儿的粪便呈黄色。粪便中的矿物质随时间氧化让粪便颜色变深。
无论粪便有奶瓣还是呈绿色,抑或粪便水分增多、排气、腹胀,多属于婴儿早期短暂的喂养不耐受,如果婴儿健康生长就不用干预,避免无效甚至有害的治疗。
2.介于生理和病理之间的粪便
(1)泡沫便:提示结肠中有过量的碳水化合物,见于糖类消化不良。如果婴儿是母乳喂养、营养状态良好,不予干预;如果婴儿急性腹泻病后出现泡沫便,属于继发性乳糖不耐受,给予饮食调整,减少乳糖摄入。
(2)食物残渣便:粪便中可见食物原形,如蔬菜碎、胡萝卜粒,如果成形的粪便中混有食物残渣,意味着口腔咀嚼不充分;如果在大量稀便中出现食物残渣,意味着胃肠排空过快。
(3)血丝便:在黄糊便或条状便的表面可见少量血性黏液,不伴腥臭,多与婴儿肛周皮肤破损、过敏性结肠炎、肛裂、结肠息肉有关,通过病史采集、直肠指检可以发现病因,症状持续者需要进行结肠镜检查。
(4)黏液便:当较硬的粪便通过肛门时可挤压肛窦腺分泌白色黏液,附着在粪便表面,提示粪便过于粗硬。随粪便排出暗红色、灰褐色血性脓液,且排泄次数增多、有排便不尽感,提示结肠黏膜炎症。
3.病理性粪便
(1)水样便:见于渗透性腹泻和分泌性腹泻。
1)消化系统疾病:见于病毒性肠炎、致病性大肠埃希菌性肠炎、肠毒素性肠炎、喂养不当、乳糖不耐受、食物蛋白诱导性肠病等。感染性肠炎常常突发起病,结合年龄、发病季节、大便性状能够做出经验性判断,可以伴有低热、呕吐、乏力和轻度的上呼吸道感染症状,给予营养支持和对症治疗,通常不需要抗生素或抗病毒治疗,病程1周可自愈。非感染性肠炎与饮食有关,喂养史可以提示线索,若症状迁延反复需要调整或回避可疑的食物。
2)症状性腹泻内科疾病:消化系统外的感染,如尿路感染、上呼吸道感染、肺炎、心肌炎、中枢神经系统感染时常合并腹泻,大便通常呈水样便,很少出现黏液脓血便。除发热、血常规白细胞增高外,可以找到相应的原发病表现,如尿路感染时尿液浑浊、尿检异常;呼吸道感染可以出现咳嗽、呼吸急促、肺部听诊异常:中枢神经系统感染患儿出现精神差、嗜睡、前囟门隆起、脑脊液异常改变。
(2)黏液脓血便:提示肠道黏膜炎症,分为感染性和非感染性。
1)消化系统疾病:感染性肠炎见于各种肠道原发性、继发性、多重混合性感染:非感染性肠炎见于食物蛋白诱导性肠炎、乳糜泻、炎症性肠病、肠道肿瘤等。粪常规和血常规无法区别两者。感染性肠炎急性起病、降钙素原增高明显,多次粪便普通培养、特殊培养可检测出病原菌,给予营养支持、对症止泻治疗和经验性用药,肠道感染多可自愈,病程1~2周,很少超过1月。非感染性肠炎起病缓慢、病程迁延,降钙素原阴性,多次粪便普通培养、特殊培养无法检出致病原,需要通过内镜检查、黏膜病理、消化道影像和免疫抗体综合判断。
2)症状性腹泻外科疾病:急性阑尾炎、肠套叠,早期出现腹痛、黏液脓血便,腹部查体可以发现异常,如腹胀、拒按、哭闹加剧、肌紧张,腹部B超和请外科会诊是紧急且必要的。
(3)脂肪泻:见于脂肪消化不良,粪便有油脂感或附着坐便器很难冲刷干净或漂浮在水面,油脂在结肠分解发酵后产生恶臭气味,未消化的脂酸刺激结肠分泌增加,大便中水分增多。粪便检验见脂肪滴(粪便苏丹Ⅲ染色每低倍视野超过8滴),肠道黏膜多无炎症表现,见胰腺外分泌功能障碍、胆汁分泌障碍。
腹泻病常多种机制并存,例如当侵袭性细菌感染造成小肠、结肠广泛炎症时,肠腔渗透压增加、分泌增多、炎性渗出是同时存在的,需要根据大便性状和排便特点,通过症状和机制的逻辑自洽,找出发挥主要作用的机制,给予精准治疗。
(二)评估病情和并发症
1.脱水程度 根据口唇皮肤的干燥程度、口渴程度、尿量和尿色、精神状态、心音心率等指标判断脱水程度,由此推算累积丢失量和首个24小时补液总量。
2.脱水性质 失水和失钠程度是否一致、血浆渗透压是否发生变化决定脱水性质。生理状态肠腔是等渗的,腹泻时肠道等比例丢失水、钠,血钠为130~150mmol/L,细胞外液渗透压不变,补液用1/2张力液体。当机体处于慢性营养不良、电解质储备低下,或腹泻后补充无张或低张液体,出现低渗性脱水,血钠<130mmol/L,液体重分布为细胞外流向细胞内,循环容量不足、休克,补液需要等张或2/3张力;如果血钠<120 mmol/L,则需补充3%氯化钠溶液。当腹泻伴有高热、大汗,机体失水多于失钠,血钠>150mmol/L,出现高渗性脱水,患儿口渴明显、激惹、惊厥,补液需要1/3 张力。
3.电解质 腹泻时肠道钾盐绝对性丢失导致机体缺钾,失代偿时出现低钾血症。低钾血症的临床表现为神经肌肉的兴奋性降低,通过观察患儿是否出现呼吸浅促、腹胀、肠鸣音减弱、腱反射减弱来判断。即使患儿没有出现低钾血症的表现,患儿细胞内的钾离子储备也是缺乏的,如果不能正常饮食,应在有尿的前提下经口或静脉补钾。
4.酸碱失衡 肠道的CI--HCO3-交换使得肠腔中HCO3-浓度较高,腹泻时HCO3-丢失容易出现代谢性酸中毒。临床表现为精神萎靡、嗜睡、口唇樱桃红、食欲减退和呕吐,根据临床表现和血气分析诊断代谢性酸中毒。
5.营养评估 根据患儿身高、体重检查结果,血常规、血生化、维生素检验结果,判断有无消瘦、生长迟缓、低白蛋白血症、贫血等营养不良并发症。
急性腹泻病的诊疗思路见图15-2。
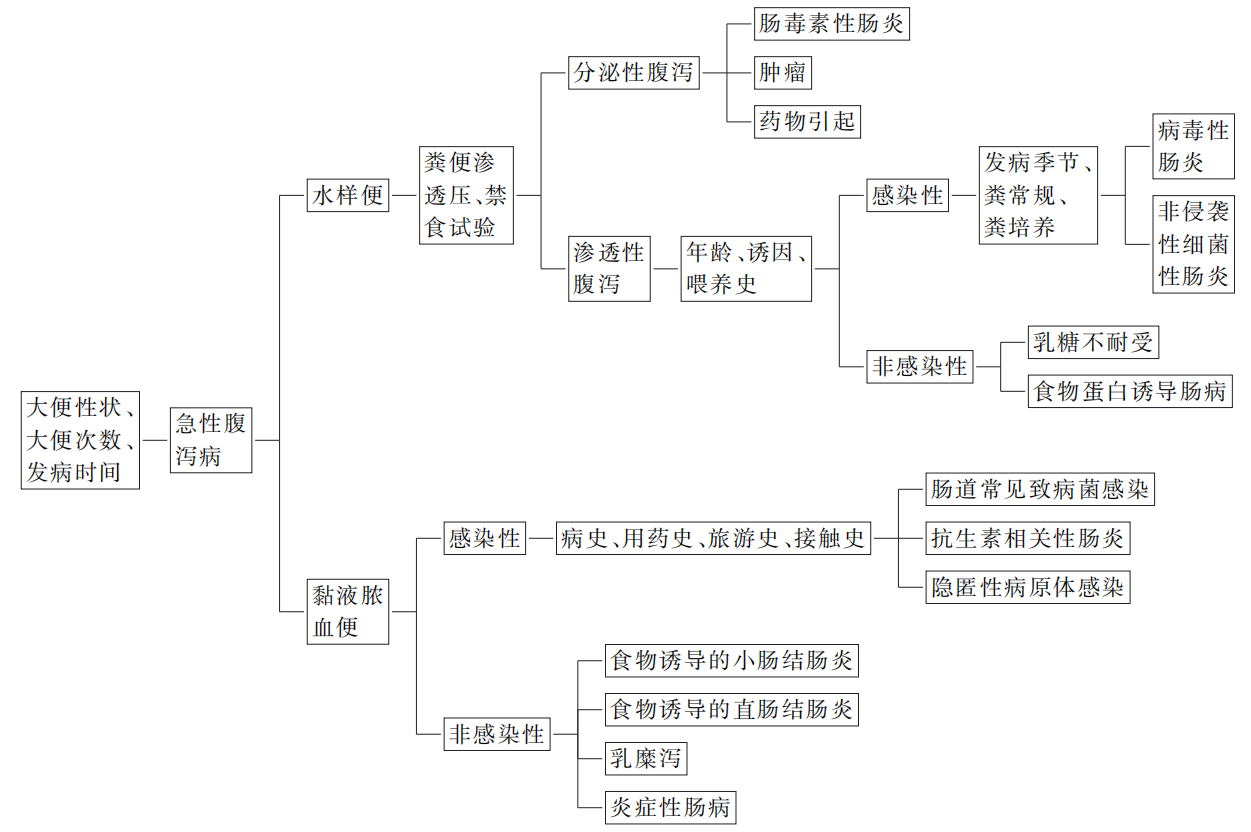
图15-2 急性腹泻病诊疗的思维导图
来源:文章摘选自《儿科疾病诊疗思维》

查看更多