查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





病例提供者:陕西中医药大学附属医院 冷伟
点评专家:西安交通大学第一附属医院 何岚
病例简介
患者男性,32岁,于2017年5月22入院治疗。
主诉
间断发热、水肿3月,左眼视力下降20天。
病史
现病史
患者于2017年2月1日因咽痛,自服“牛黄解毒片”,2天后出现胸前区红色斑丘疹,伴瘙痒,当地诊所治疗,2天后出现发热,体温38.0℃,4天后体温正常、皮疹消退。
2月10日出现乏力、颜面及双下肢水肿,遂先后就诊于上海、咸阳、西安、北京等多家医院,检查尿常规:PRO -~2+;24 h尿蛋白(U-TP)302~620 mg↑;ALB 23.7~34.5 g/L↓;Hb 101 g/L↓;甲状腺功能:TSH 6.46 mIU/ml↑,T3 0.9 nmol/L↓,T4 44.03 nmol/L↓;肾功能、自身抗体正常。诊断为“甲减”及“肾炎”,予左甲状腺素钠片(50 μg)治疗甲状腺功能减退、中药及对症治疗,病情无好转。
2017年5月1日,患者自觉左眼视力下降,于某院查:WBC 11.79×109/L↑,Hb 104 g/L↓,CRP 108.24 mg/L↑,ESR 91 mm/h↑,ALB 28.2 g/L↓,肾功能、尿常规(-),予退热对症处理,发热及水肿不缓解。为求治于2017年5月22日入住我科。
入院症见:乏力,水肿,间断发热,Tmax 40.3℃,热峰多出现于清晨或夜间,发热时伴全身肌肉、关节疼痛,左眼视物模糊,咽部不适,皮肤瘙痒,体重下降3 kg。
既往史
患者无往史无特殊。
体格检查
体温 39℃,脉搏113次/分,血压90/60 mmHg。眼睑轻度水肿,咽部充血,双侧颈部、腋窝、腹股沟可触及肿大淋巴结,长径2~3 cm不等,质韧,活动度好,无压痛。双下肢轻度压陷性水肿。
辅助检查
血常规示WBC 12.09×109/L↑,N 76.7%↑,Hb 105 g/L↓;CRP 49.7 mg/L↑;ESR 71 mmm/h↑;
肝功能:ALB 31.5 g/L↓;
铁蛋白:>2000 ng/ml↑;
甲状腺功能:TSH 9.64 mIU/ml ↓,T3 0.76 nmol/l↓,T4 43.16 nmol/l↓;
24 h尿蛋白(UTP):158 mg/24 h↑;
尿常规、自身抗体、血管炎五项、血糖、肾功能、电解质、风湿二项、免疫球蛋白、补体、便常规、传染八项、呼吸道病毒、血培养、降钙素原均未见明显异常。由于24h-UIP较低,未进行肾活检。
初步诊断
甲状腺功能减退,成人still病可能性大。
治疗方案、理由即治疗效果
结合患者发热、皮肤瘙痒、关节痛、咽痛、外周血白细胞升高,以中性粒为主,风湿因子等血清学检查阴性,考虑为成人still病可能性大。根据中华医学会风湿病学分会发布的诊疗指南,患者急性发热炎症期的治疗可首先单独使用非类固醇类抗炎药(NSAID),如不能缓解,再加用糖皮质激素;如仍不缓解或激素减量复发,加用改变病情抗风湿药物(DMARD),首选甲氨蝶呤。考虑到患者既往退热治疗未能缓解,遂入院后予激素(泼尼松20 mg qd,po)加甲氨蝶呤(10 mg qw,po)治疗。2周后患者体温正常,水肿仍存在。
进一步检查
复查血常规示:WBC 8.69×109/L,Hb 91 g/L↓,PLT 55×109/L↓。
CRP 62.7mg/L↑;ESR 20 mm/h↑。
尿常规:PRO2+;24 h尿蛋白(U-TP) 3.67g↑。
生化指标:ALB 24.2 g/L↓、GLO 26.1 g/L、CRE 176 μmol/L↑、BUN 21.3 mmmol/L。
肝胆胰脾超声示肝脾轻度肿大。
腋窝淋巴结穿刺活检病理诊断:淋巴结结构清晰,部分区域可见碎屑样组织,提示组织坏死性淋巴结炎可能。
骨髓涂片:增生性骨髓象,红系巨幼改变,骨髓增生异常综合征(MDS)不除外。
因患者入院期间左眼视力持续下降,至5月30日视力降至15厘米指数;5月28日右眼视力突然下降,至6月2日视力降至15厘米指数。眼科会诊行眼底检查考虑网膜血管炎症性眼病可能(图1)。故患者转入他院治疗,后因血红蛋白及血小板进行性下降,且发热再发,于2017年07月06日入住北京协和医院。
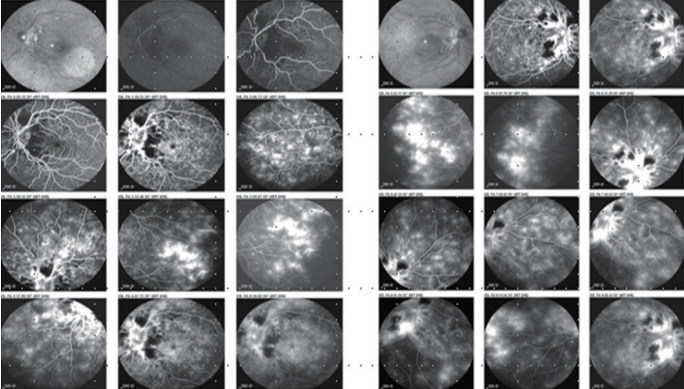 图1 眼底检查:视网膜血管扩张,视网膜水肿,可见棉绒斑样深处及广泛出血
图1 眼底检查:视网膜血管扩张,视网膜水肿,可见棉绒斑样深处及广泛出血
入院后进行血常规、尿常规、生化指标检测,较前无殊,炎症指标CRP、ESR升高。
全面检查免疫指标,自身抗体、ANCA、Coombs、心磷脂抗体、针刺实验、狼疮抗凝物、内因子抗体、RF均为阴性。
心脏超声提示少量心包积液。腋窝淋巴结、腹股沟淋巴结超声提示双侧腋窝淋巴结增大,双侧腹股沟区多发淋巴结肿大。全腹部超声示左肾小囊肿,余未见明显异常。
胸部、腹盆CT提示双肺多发结节影,右肺上叶者较大;双肺胸膜下少许淡片影;双侧腋窝、双肺门及纵膈多发淋巴结,部分略饱满;心包积液。腹膜后、双侧腹股沟多发小淋巴结;余未见异常。
头颅MRI提示,垂体未见异常。双侧筛窦、上颌窦炎。腰穿:压力、常规、生化、细菌、真菌、抗酸染色均(-)。骨穿未见明显异常。
为明确诊断,于2017年7月18日肾穿刺活检,免疫荧光染色提示肾组织免疫荧光IgG、IgA、IgM、C3、C1q在肾小球同时阳性,即“满堂亮”,光镜示肾小球内皮细胞肿胀、系膜细胞增生、小血管内皮细胞肿胀,总体符合狼疮肾炎(Ⅱ型?)继发血栓性微血管病(TMA)表现。同时完善多次血细胞形态学+图像病理分析:红细胞大小不等,结果显示可见大红细胞及较多红细胞碎片。ADAMTS13活性检测:43.3% (68~131%)。
北京协和医院诊断结果
1、系统性红斑狼疮(SLE)
狼疮性肾炎
继发性血栓性微血管病
双眼视网膜血管阻塞性病变
血两系减低
2、甲状腺功能减低
3、双肺多发小结节
进一步治疗方案、理由及治疗效果
SLE的治疗目标为保证长期生存,实现尽可能低的疾病活动度,预防器官损伤,最大程度地减少药物毒性,提高生活质量。对于继发于重要器官受累(如肾和中枢神经系统),具有严重或危及生命临床表现的患者,通常需要在初始阶段强化免疫抑制治疗(诱导治疗)来控制疾病并阻止组织损伤。通常单独使用大剂量的全身性糖皮质激素冲击治疗并序贯激素治疗,必要时应与其他免疫抑制剂联合使用。初始治疗后,应给予更长期的低强度且毒性较少的维持治疗,从而巩固缓解并预防复发。在这一治疗阶段,应逐步减量糖皮质激素,同时监测疾病活动的临床和实验室指标。
基于此,2017年7月14日予甲泼尼龙1 g×3 d冲击治疗,序贯甲泼尼龙60 mg qd;复查ESR降至14 mm/h,24 h尿蛋白降至1.41 g;眼科随诊示黄斑水肿较前明显好转,考虑总体治疗有效。但患者视力改变不明显,血涂片仍提示大量破碎红细胞。
2017年7月20日给予环磷酰胺0.4 g qw静滴(出院时累计0.8g),7月26日进行第2次甲泼尼龙1 g×3 d冲击治疗。患者Hb可稳定于90~100 g/L↓,PLT 200×109/L↓,Cr 90~100 μmol/L。
2017年7月28日患者出院,院后继续使用环磷酰胺治疗,累计5.6 g后停用;应用吗替麦考酚酯维持治疗,泼尼松逐渐减量至12.5 mg qd,po。患者乏力、水肿、发热、关节疼痛、皮肤瘙痒消失,视力无明显恢复。
2018年5月07日复查尿常规:PRO +;ESR 7 mm/h;血常规:WBC 7.06×109/L,NEUT 5.03×109/L,Hb 147g/L,PLT 199×109/L;肝功能:LDH 240 U/L,TP 72.6 g/L,ALB 47.3 g/L,GLO 25.3 g/L;肾功能:CRE 100 μmol/L,BUN 5.82 mmol/L。补体C3 1.37 g/L、C4 0.30 g/L。
病例思考
本例患者的诊断仍存在疑问。
患者为青年男性,间断发热,伴肾损害、两系细胞下降、多浆膜腔积液、关节痛,肾活检“满堂亮”提示可能是SLE(狼疮性肾炎),按SLE治疗有效,但ANA谱阴性,补体正常。资料显示,ANA阴性只占SLE患者的1%~2%,常表现为以皮肤损害为主的轻型SLE(考虑ANA含量低,测不到),以男性多见(雄激素可能抑制ANA产生)。该患者的性别与之相符,但病情危重与之不符。
另有报道显示,部分重型SLE患者的ANA可由阳性转阴,可能与其中ANA隐藏于循环免疫复合物中,被受累组织所结合,或因产生大量蛋白尿,出现低蛋白血症,而使血清中ANA无法测出有关。该患者蛋白尿不多,ANA一直阴性也与之不符。另有文献报道虽“满堂亮”现象是狼疮性肾炎最有特征性的免疫病理改变,但亦可见于其他多种肾小球疾病,如乙型肝炎病毒相关肾炎、紫癜性肾炎、IgA肾病、毛细血管内增生性肾小球肾炎等多种肾脏疾病。因此,该患者是否为SLE的一种特殊亚型或其他类型的免疫性疾病,尚有待研究。此外,由此例患者可以看出,当肾损害程度较轻时,肾活检在诊断一些具有肾脏表现的自身免疫性疾病中具有重要意义。
对于患者视力下降原因,协和医院考虑SLE合并“血栓性微血管病”导致“视网膜血管阻塞”。资料显示,SLE或肉芽肿性血管炎导致视网膜血管炎,进而发展为视网膜血管闭塞报道较多,而血栓性微血管病导致视网膜血管阻塞报道较少,且多考虑为继发高血压所致。但该患者无高血压,且经治疗后其他临床表现好转,视网膜病变无明显改善,对此,仍有待进一步探讨。
专家点评 西安交通大学第一附属医院 何岚
首先,这是一例非常复杂特殊的病例,但诊断线索还是比较明确的。主诉的三个表现都集中在血管炎、肾损伤上,TSH的轻 度升高完全不能解释水肿,所以初诊考虑是有欠妥当的。之后结合肾活检病理、血Hb↓、眼视网膜病变、治疗反应,SLE的诊断基 本成立。SLE的视网膜病变发生率在15%左右,甚至更高,可以表现为阻塞性病变、动脉阻塞等,是否存在血栓性微血管病值得商 榷。SLE是一种临床高度异质性的疾病,对于临床表现不典型的患者或有重要脏器受累的患者,临床不应拘泥于年龄、性别,应抓住SLE多器官损害、多系统受累,伴多种自身抗体存在的特点,注重病史及随访,有指征时及时进行肾活检,可以提高诊断准确率。本例病例虽肾活检显示“满堂亮”,符合狼疮性肾炎的免疫病理表现,但狼疮相关特异性抗体均为阴性,因此在疑诊为SLE(狼疮性肾炎)的同时不排除其他免疫性疾病。
对于狼疮肾炎的治疗,有效的免疫抑制疗法大大改善了患者预后。目前各国指南针对各型狼疮肾炎的免疫抑制治疗推荐了明确的治疗方案,包括诱导治疗和维持治疗。对于增生性狼疮肾炎,诱导治疗推荐糖皮质激素+静脉注射环磷酰胺或吗替麦考酚酯。多项研究表明,吗替麦考酚酯较环磷酰胺耐受性更好且安全性更佳,环磷酰胺治疗后闭经、白细胞减少、疱疹感染及肺炎发生率更高,而应用吗替麦考酚酯诱导治疗更适于考虑保留生育能力的女性患者[医学综述2014,24:4514]。对于维持治疗,吗替麦考酚酯较环磷酰胺更安全有效。
血栓性微血管病(TMA)是一组急性临床综合征,呈微血管病性溶血性贫血、血小板减少及由于微循环中血小板血栓造成的器官受累的表现。经典的TMA主要指溶血尿毒综合征(HUS)和血栓性血小板减少性紫癜(TTP)。其他常见的TMA病因还包括恶性高血压、硬皮病肾危象、妊娠相关的肾脏损害等,目前有人将抗磷脂综合征也纳入TMA的范畴。
在TMA中,TTP起病往往急骤,典型病例有发热、乏力、虚弱、少数起病较缓慢,有肌肉和关节痛等前驱症状。常见的临床表现包括乏力、胃肠道症状、过敏性紫癜和局灶性神经功能异常,但大约1/3的患者无神经系统症状,多数患者肌酐可轻度升高。诊断标准为排除其他原因导致的溶血性贫血和血小板减少,因此,需要排除其他类型的TMA。ADAMDTS13水平低于正常的10%有助于诊断获得性TTP。但本病例ADAMTS13活性检测:43.3% (68%~131%),因此不能明确具体疾病类型。
TMA肾损害的诊断要点如下:①常见于成人。②在短时间内出现贫血、黄疸、皮肤和黏膜出血,严重者可出现颅内出血,血小板减少,可降至(10~20)×109/L。③多数伴有发热和神经系统受累症状,可表现为视力受损、精神异常等。④肾病理主要表现为肾小球内皮细胞增生肿胀,内皮下间隙增大,含有蓬松样的绒毛样物质。毛细血管壁增厚、管腔闭塞,毛细血管腔内充满微血栓,系膜基质增宽,可伴有少量炎症细胞浸润。免疫荧光检查可见纤维蛋白原/纤维蛋白,以及IgM和补体C3在毛细血管壁、内皮下、系膜区和血管壁沉积。电镜可见毛细血管内皮细胞增生、内皮细胞肿胀,以及从基膜脱落,内皮下可见颗粒状电子致密物沉积,管腔内可见红细胞碎片、血小板以及凝聚的纤维素等。该患者在短期内出现溶血性贫血及血小板下降,肌酐升高时应警惕本病的存在,及时完善相关检查协助明确。
TMA是一组具有相似临床、病理表现的综合征,存在多种病因(药物、结缔组织病、感染、遗传),共同发病机制为内皮细胞损伤继发血管内微血栓形成,临床表现核心为微血管病性溶血性贫血和血小板减少,不同病因引起的TMA治疗和预后有很大差异,故分析及鉴别其病因对于指导该类患者合理的治疗和最大限度地改善该类患者的长期预后至关重要。血浆输注和血浆置换以及免疫抑制剂治疗效果在本病中效果不一。如TTP的首选治疗方法为血浆置换ADAMDTS13,含ADAMDTS13的凝血因子Ⅷ可有效治疗严重的过敏反应。虽然许多患者只在血小板减少或出现症状时才需要输血,其他一些患者仍然需要定期进行预防性血浆输注。血浆置换开始治疗前,获得性TTP的生存率大概在10%,一项临床随机研究结果表明,血浆置换治疗可使患者的生存率提高到78%。糖皮质激素也是TTP的标准治疗方法,如果出现其他一些复杂的症状,也可适当运用免疫抑制剂。很少有患者需要透析。长期的随访结果表明,获得性TTP患者复发和先天性缺损、重度抑郁症、SLE、高血压的风险增加,重的甚至可以导致死亡。
查看更多