查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过






作者:中南大学湘雅二医院 谢雨婷 周智广
《中国1型糖尿病诊治指南(2021版)》(以下简称新版指南)在2012版指南基础上,着重从新知识、新理念、新技术、新方法进行修订,重视中国数据、中国经验,突出实用性与可操作性。
新版指南内容增至20个章节,并进行证据分级,对流行病学、分期与分型、血糖监测与控制目标、自我管理教育、胰岛素的综合性治疗、医学营养与运动治疗、并发症、临床治疗与管理路径、心理健康、预防与展望等十大方面重点更新。
本报特邀中南大学湘雅二医院周智广教授团队对新版指南重点更新内容作一解读,以飨读者。

1型糖尿病(T1DM)是由遗传和环境因素共同作用导致胰岛β细胞自身免疫损伤的器官特异性疾病。
艾森巴特于1986年提出了T1DM自然病程并沿用至今,分别为遗传易感、环境触发、免疫应答、胰岛损伤、糖代谢异常和胰岛功能衰竭共6个阶段。
在既往多年的T1DM诊治中,常常直到糖代谢异常甚至胰岛功能衰竭阶段,患者才得到相应诊断及治疗。由于缺乏早期识别干预,以酮症酸中毒(DKA)起病的T1DM患者占30%~50%,在低龄儿童中甚至高达70%以上,DKA成为儿童T1DM死亡的主要原因。
明确筛选出已经进入T1DM早期的人群,是降低DKA发生、在早期阶段进行干预的前提。
国外研究发现,结合T1DM高危人群的遗传背景、胰岛抗体和糖代谢状态,可预测受检者未来发展为T1DM的风险。出现2个或2个以上胰岛自身抗体阳性的个体,终身发生T1DM的风险接近100%。
2015年,国际青少年糖尿病研究基金会(JDRF)联合美国内分泌学会和糖尿病协会发表声明,建议将T1DM出现临床糖尿病之前的阶段纳入T1DM管理,推动高危人群筛查和早期预防。
中国人群具有与高加索人群不同的T1DM环境因素和遗传背景,深入探索我国人群的病程演变特点具有重要的临床意义。
因此,基于自然病程,新版指南首次在我国明确提出了“亚临床期T1DM”的概念,将已进入免疫应答状态的人群根据糖代谢情况划分为1期和2期(图1),旨在强调早期筛查及干预关口的前移。
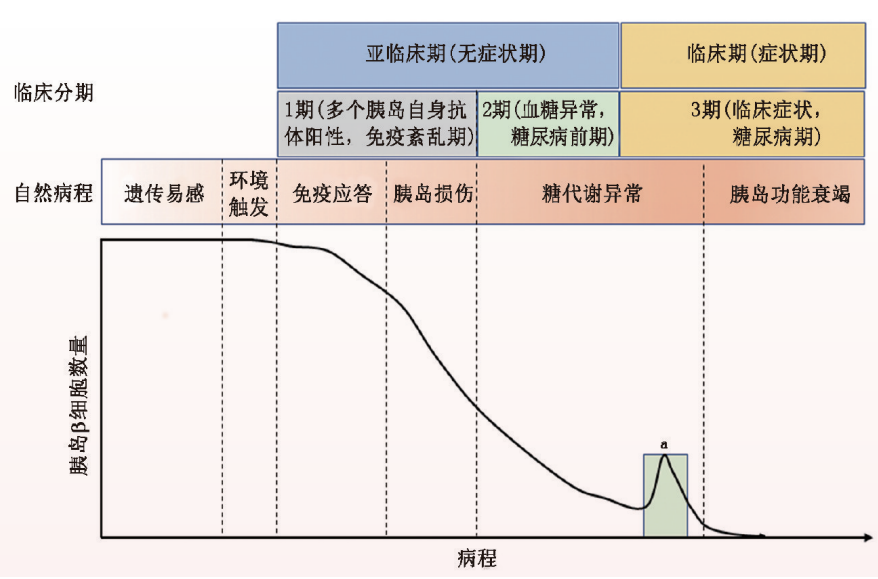
图1 T1DM的自然病程、分期特征
T1DM临床分期有助于指导早期筛查T1DM高危人群和预测疾病发生。
基于临床分期,新版指南针对T1DM一级亲属及携带人类白细胞抗原(HLA)易感基因的人群提出了筛查流程图(图2)。
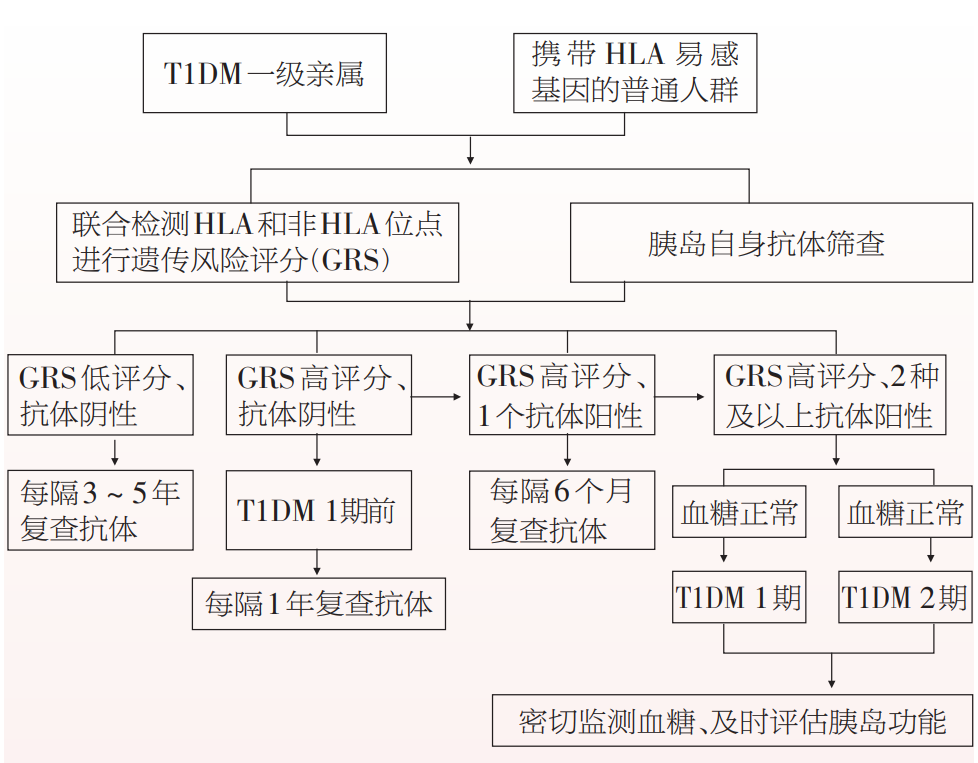
图2 基于T1DM临床分期的高危人群筛查流程图
新版指南建议对于有T1DM家族史(尤其是T1DM一级亲属)的遗传高危人群,转诊到有条件的临床机构进行风险评估。
采用HLA基因联合非HLA位点进行遗传学风险评分(GRS)筛出1期前人群;
对于具有遗传易感的高危个体进行胰岛自身抗体检测,在自身免疫启动之初发现1期人群;
评估1期人群糖代谢状态可在发展为临床糖尿病前发现2期人群。
T1DM若无有效的血糖监测,将如无舵之舟,无衔之马。T1DM血糖波动大,血糖监测对于指导胰岛素剂量调整及反映血糖管理效果有重要意义。
持续葡萄糖监测(CGM)的发展与优化是近十年来糖尿病管理的一大突破。
新版指南明确建议T1DM患者首选进行CGM,特别建议对于怀疑有未发现的低血糖、低血糖风险高、更易出现血糖波动的人群采用CGM。
随着CGM使用的普及,需要进一步规范CGM结果解读。因此,新版指南着重描述了CGM的使用和评价规范。一份完整的CGM报告包含葡萄糖统计和目标、目标范围内时间、动态葡萄糖图谱(AGP)和每日葡萄糖图谱等部分。
首先需要获知患者的佩戴时间和有效记录的时间百分比,以确保有足够的有效数据用于CGM的正确解读,连续佩戴14 d并且有效数据>70%时的CGM数据更具有代表性。
此外,在“葡萄糖统计和目标”中,还能了解其他核心指标以评估患者的血糖波动性,包括葡萄糖变异指数(CV)和葡萄糖管理指标(GMI),常常被用于临床研究中以更好地反映患者的血糖控制情况。

图3 CGM报告中的葡萄糖统计和目标
了解CGM的核心数据——目标范围内时间 (TIR),即葡萄糖在3.9~10.0 mmol/L的读数百分比和时间,葡萄糖低于目标范围时间(TBR)和葡萄糖高于目标范围时间(TAR),结合不同人群的血糖控制目标,评估血糖是否达标。

图4 CGM报告中的目标范围内时间
AGP是CGM报告中的另一重要组成部分。AGP以24 h的形式将多天(至少需要5 d的数据)葡萄糖数据叠加,由葡萄糖数据的第50百分位数曲线(中位线)、第25和75百分位数曲线(四分位数间距)、第10和90百分位数曲线(十分位数间距,现已更新为第5和95百分位数曲线)共5条曲线组成,可以提供记录数据的普遍规律及总体印象。
中位线位于目标范围内且越平坦、四分位间距及十分位数间距越窄,代表患者血糖控制越佳,波动越小。
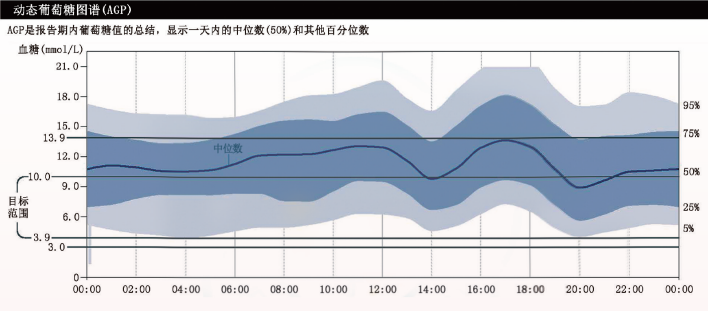
图5 CGM报告中的动态葡萄糖图谱
CGM测定的是组织间液的葡萄糖浓度,与全血中葡萄糖存在生理滞后,通常为5~10 min,因此在血糖快速变化时,CGM反映的通常不是即刻血糖,在准备处理低血糖或高血糖时仍建议用指尖血糖明确当下血糖状态。
CGM的应用也让血糖管理的目标可以更加个体化和精细化。TIR已被证实与糖尿病并发症密切相关。
新版指南沿用了目前国际上达成一致的以TIR>70%为一般患者的血糖控制目标,对应糖化血红蛋白(HbA1c)<7.0%。同时,强调了TBR和TAR达标的重要性,并且应根据患者的年龄、合并症、并发症、照护情况等制定个体化目标,特别强调了TBR的达标。
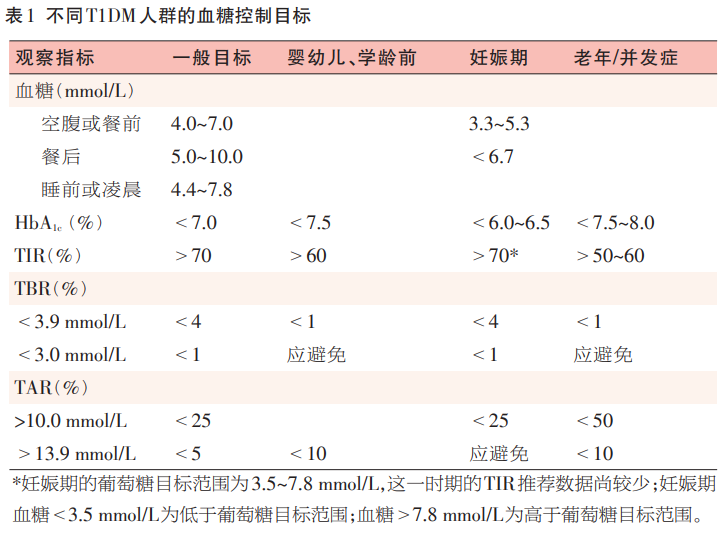
新版指南对于一般T1DM患者做出指尖血糖、HbA1c、CGM数据多方面目标的推荐,并且在“特殊时期的临床管理”一章中对于不同年龄时期、不同生理/疾病状态的患者的血糖控制目标做出了具体推荐(表1)。
胰岛素治疗是T1DM治疗的核心。近十年来,胰岛素在剂型、注射装置上的发展,使得T1DM患者在日常管理中更加灵活,大大提高了患者及家庭的生活质量。
对于T1DM患者和照护人员而言,了解不同种类胰岛素的药代动力学特点及作用时间是学习胰岛素剂量调整的前提。
速效、超速效胰岛素类似物起效快速,对于进食不规律的婴幼儿和学龄前儿童可根据进食量在餐后即刻注射,并且用于高血糖时的追加处理,降低低血糖发生频率。
超速效胰岛素类似物具有更快的起效时间,能更好地模拟健康人群进餐后的胰岛素分泌相以更好地降低餐后血糖,并在胰岛素泵中具有较速效胰岛素类似物更优的控糖效果。
超长效胰岛素类似物(德谷胰岛素、甘精U300)能带来较长效胰岛素更平稳的血糖控制,发生低血糖风险更小,且胰岛素用量更小。
超速效胰岛素类似物以及更新一代的基础胰岛素如周制剂Icodec目前虽未上市,但已在临床试验中。这些新型胰岛素制剂在实现有效安全降糖的同时,可显著提升糖尿病患者的依从性。
部分胰岛素制剂在国内说明书中尚无T1DM适应证,新版指南同时介绍了国外(美国食品药品监督管理局、欧洲药品管理局)对于不同胰岛素制剂的适用年龄,以供必要时参考。
根据日常饮食、运动,结合血糖情况调整胰岛素剂量是T1DM血糖管理中最核心,却也是最难掌控的环节。
新版指南从临床实践角度出发,基于国内外普遍的临床推荐,在“胰岛素的剂量设定与调整”、“T1DM营养处方的内容及制定流程”以及“运动治疗”等关键内容中,新增了多个处理步骤、流程的实操图表,为读者提供了更为具象化的临床实操方法。
根据3C研究的前期调研,我国T1DM患者接受营养评估的比例不足50%,而其中仅有12%的患者会应用“碳水化合物计数”。
除了传统的胰岛素治疗,新版指南对于非胰岛素药物治疗、新型的闭环胰岛素泵系统、胰腺与胰岛移植做了全面的介绍。
目前T1DM的辅助治疗药物的有效性证据有限,因此非胰岛素类降糖药在临床上并不作为普遍推荐。但对于胰岛素用量较大的超重或肥胖患者,T1DM合并胰岛素抵抗对于未来心血管风险的累积效应同样应得到重视。
全球第一款混合闭环胰岛素泵于2017年在美国上市,并且已开始在年龄1岁的婴幼儿中探索性使用。不需要输入碳水量的全闭环胰岛素泵(亦称为“仿生胰腺”)已在全球多国开展临床试验。
在新型的胰岛移植方案中,利用人体多能干细胞分化的胰岛细胞进行移植,使首例接受移植者的胰岛功能明显恢复,完全停用胰岛素,极为有望成为治愈T1DM的新方案。
糖尿病自我管理教育与支持是糖尿病管理的基石,有效的糖尿病教育能提高患者的治疗依从性和自我管理能力,从而改善代谢控制、延缓并发症的发生,改善患者生活质量。
新版指南将教育管理内容独立成章,并新增了“临床管理流程与治疗路径”一章,规范了我国T1DM管理团队构成及职责,强调以T1DM教育师、专科医师、营养师为基本构成的“三师”管理团队,结合心理咨询师、运动康复师形成的“五师”多学科团队对于T1DM综合管理的重要性。
对于新诊患者,首诊评估应包含以下11个方面,方能给予患者及照护者全面并且个体化的管理方案。
明确分型;
了解人口学情况及生活习惯;
评价胰岛功能;
评估血糖及代谢控制情况;
评估急性并发症;
筛查慢性并发症;
筛查其他自身免疫性疾病;
自我管理水平评估;
营养评估;
运动评估;
心理状态以及应对情况评估
对于需要特殊管理的阶段,新版指南将不同阶段划分为“生命周期的特殊阶段”和“特殊疾病阶段”,对婴幼儿期、学龄前期、学龄期、青春期、妊娠期、产后及哺乳期、老年期、蜜月期、慢性并发症期、围术期、危重症期等十一个时期的管理重点与难点进行了分别介绍,以期进一步为临床管理提供规范、全面的诊疗依据。
即发病前期针对病因的预防,是预防疾病的最终奋斗目标。目前针对T1DM的一级预防研究主要在感染、饮食或营养素、肠道菌群等方面,尚待新的突破,这也是新版指南提出T1DM分期、强调高危人群筛查的根本原因。
即临床前期的预防,是目前T1DM预防进展的焦点。2022年11月,美国食品药品监督管理局批准了全球首个能用于预防/延缓2期(亚临床期)T1DM进展为3期(临床期)T1DM的药物——CD3单克隆抗体替普利珠单抗上市,正式宣告T1DM预防的时代已经到来。
即对于急慢性并发症的预防,包括免疫治疗、细胞治疗等延缓胰岛β细胞功能衰退的方法,新型的治疗、管理方式,在新版指南的不同章节中均有描述。
不积跬步,无以至千里;不积小流,无以成江海。新版指南立足于近十年T1DM从治疗管理到预测预防等多方面的经验、临床与基础研究证据,并基于未来T1DM三级预防的理念与方向进行修订更新,旨在进一步规范我国T1DM的管理,推动T1DM研究,最终提高疾病控制率,改善T1DM人群生活质量和预期寿命。
查看更多