查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





蛛网膜下腔出血(subarachnoid hemorrhage,SAH)是一种严重的脑卒中亚型,颅内动脉瘤破裂是SAH的主要原因。动脉瘤性SAH的生存率在过去几十年增加了17%,这主要得益于及时的诊断、早期动脉瘤修复、尼莫地平的使用和先进的重症监护支持。然而,存活者普遍存在认知障碍,并且认知障碍也会影响患者的日常功能、工作能力和生活质量。此外,这些认知障碍常常伴随着情绪障碍、疲劳和睡眠障碍。对这些患者的管理需要专门的神经重症监护病房和多学科临床合作。改进筛查手段和研发低风险方法来修复或稳定尚未破裂的动脉瘤,是预防SAH所面临的挑战。
SAH是神经内科的常见病,占所有脑卒中的5%~10%,年发病率为6~20/10万。颅内血管破裂后,血液流入蛛网膜下腔称为SAH,临床上将SAH分为外伤性与非外伤性两大类。非外伤性SAH又称为自发性SAH,是一种常见且致死率极高的疾病,病因主要是颅内动脉瘤破裂,约占全部病例的85%左右。神经内科所指的SAH为自发性SAH,是本章讲述的主要内容。
流行病学的新认识
自然人群的SAH发病率和患病率尚不明确,目前只有动脉瘤性SAH的流行病学资料,而其他原因导致的自发性SAH资料非常少,需要加强观察与研究。SAH的好发年龄在40~60岁(平均≥50岁),一项由WHO组织的大型多中心研究发现,根据年龄调整的SAH年发病率在各地区间相差10倍之多,中国仅为2.0/10万,而在芬兰可达22.5/10万。日本发病率约为20/10万,其他地区的发病率约为9.1/10万。由于动脉瘤性SAH发病凶险,院前死亡率较高,而我国院前死亡患者尸检率极低,可能严重低估了SAH的真实发病率。流行病学研究显示,动脉瘤性SAH的平均死亡率在27%~44%;一项基于医院的前瞻性多中心研究结果显示,中国动脉瘤性SAH患者发病后28天、3个月、6个月和12个月的累计死亡率分别为:16.9%、21.2%、23.6%和24.6%。目前该病死亡率在发达国家逐渐下降,并且越来越多的数据表明:动脉瘤的早期治疗和并发症的积极防治均可改善SAH患者的临床预后。
病因与危险因素的新认识
一、关于SAH病因的新认识
SAH的主要病因是颅内动脉瘤破裂(包括先天性和动脉硬化性),约占全部病例的85%左右。近年的研究进展对SAH的病因提供了新的知识。
(一)中脑周围非动脉瘤性蛛网膜下腔出血
15%的患者运用数字减影血管造影(DSA)仍未发现明确的出血来源,根据出血位置,分为中脑周围非动脉瘤性蛛网膜下腔出血(perimesencephalicnon-aneurysmalsubarachnoid hemorrhage,PNSH)(图-1)和非中脑周围非动脉瘤性蛛网膜下腔出血(non-perimesencephalic non-aneurysmal subarachnoidhemorrhage)(图-2)。
图-1 中脑周围非动脉瘤性蛛网膜下腔出血
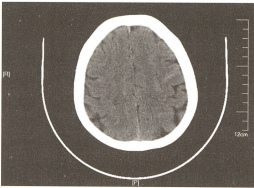
图-2非中脑周围非动脉瘤性蛛网膜下腔出血
1991年,Rinkel首先描述了PNSH的标准定义:出血的中心紧邻中脑的前方,伴有或不伴有向环池的基底部扩展的出血。未完全充满纵裂池的前部,一般不向侧裂池外侧扩展,且无明显的脑室内血肿。PNSH作为一种独立类型的SAH,约占SAH所有病因的10%左右,发病率为6/100万,在DSA为阴性结果的SAH患者中,PNSH约占其总数的21%~68%。结合患者起病缓慢,无意识障碍,预后良好,无再出血及脑缺血,邻近的视交叉池、脑实质及脑室内无出血,研究者们推测,PNSH的出血来源可能是静脉性出血或毛细血管渗血。另外,PNSH还包括两种特殊类型:①脑桥前池出血,出血常常仅位于脑桥前池,有时可向延髓前池蔓延;②四叠体池出血,出血位于四叠体池内,占PNSH总数的1/5。Rinkel等人所总结的PNSH影像学表现目前已成为临床公认的诊断标准:①PNSH的出血中心位于中脑前方的脑池,可延伸至环池前方或侧裂池的基底部;②前纵裂池或外侧裂池内可有少量的血液充盈,但不完全充盈;③无明显的脑室内出血。
作为SAH的一个特殊类型,PNSH与自发性SAH并无本质区别,但临床症状较轻,并发症的发生率相对较低,恢复期相对较短,预后良好。血管痉挛的发生率和与迟发性脑缺血的相关性可能较低。基于上述特点,正确早期诊断PNSH可以减少重复血管造影检查,节省医疗资源,减轻患者心理负担,缩短住院时间。但在诊断PNSH的过程中应注意鉴别排除椎基底动脉瘤破裂的SAH患者,CTA和磁共振血管成像(magnetic resonanceangiography,MRA)在PNSH排除动脉瘤出血方面具有较高的敏感性,可避免因误诊而延误治疗。在基线CTA阴性的情况下,不建议重复DSA,因为检查过程中的风险大于发现动脉瘤的机会。
(二)凸面蛛网膜下腔出血
凸面蛛网膜下腔出血(convexal suharachnoidhemorrhage,cSAH)是指大脑凸面的非创伤性出血,位于一个或几个相邻脑沟内,不累及相邻的脑实质,不进入纵裂、侧裂、基底池或脑室。cSAH是一类不同于动脉瘤性蛛网膜下腔出血的脑血管疾病,临床上比较少见,cSAH约占自发性SAH的5%~7.5%,年发病率为5.1/10万。cSAH的病因和临床症状多样,常继发于可逆性脑血管收缩综合征(reversible cerebral vasoconstriction syndrome,RCVS)、脑淀粉样血管病(cerebral amyloid angiopathy,CAA)、血管炎、烟雾病、颅内静脉系统血栓、脑动脉狭窄或闭塞、脑动脉夹层、硬脑膜动静脉瘘、动静脉畸形、海绵状血管瘤、凝血障碍、脑脓肿、颅内肿瘤等。目前国际上对cSAH的认识差异较大,对其特征了解不多,对病因和发病机制的认识非常有限。
目前文献报道的cSAH患者最小患病年龄为17岁,最大为91岁,以中老年人多见,女性多于男性,产后妇女发病多见。多以急性起病,临床表现缺乏特异性。有研究显示,cSAH以头痛和局灶性神经功能障碍为最常见的起病表现,其中60岁以下患者多以头痛起病,且均有既往头痛史。eSAH患者的头痛多无特异性,无明显规律,很少出现动脉瘤性SAH的典型突发剧烈头痛,可能与出血不累及基底池和脑实质有关。60岁以上患者多以短暂局灶性神经功能障碍症状起病,例如偏瘫、偏身麻木、言语障碍等。症状持续时间通常不足30分钟,且神经功能缺损与病变部位密切相关;少数患者可出现意识障碍,严重者可出现精神状态改变以及癫痫发作,脑膜刺激征多为阴性。cSAH依据CT或MRI诊断。cSAH在CT上表现为大脑凸面脑沟内的高密度;在脑MRI上表现为大脑凸面脑沟内的异常信号,T,加权序列为高信号,T₂加权序列为低信号。cSAH的治疗可分为病因和对症治疗,以后者为主,例如止痛、降压、抗癫痫治疗等。cSAH患者通常应安排进入卒中单元以进行密切观察,然后根据个人情况和临床表现进行相应的治疗。cSAH的预后似乎比其他非动脉瘤性SAH更差。一项临床研究表明,发病3年后约有64%的cSAH患者预后不良。影响cSAH患者预后的因素众多,其中潜在病因是主要因素之一。病因为CAA的患者一般预后较差,主要与患者颅内出血风险显著增高有关。
作者:jerry
来源:神经内科及重症文献学习
查看更多