查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





一、什么是反流性食管炎?
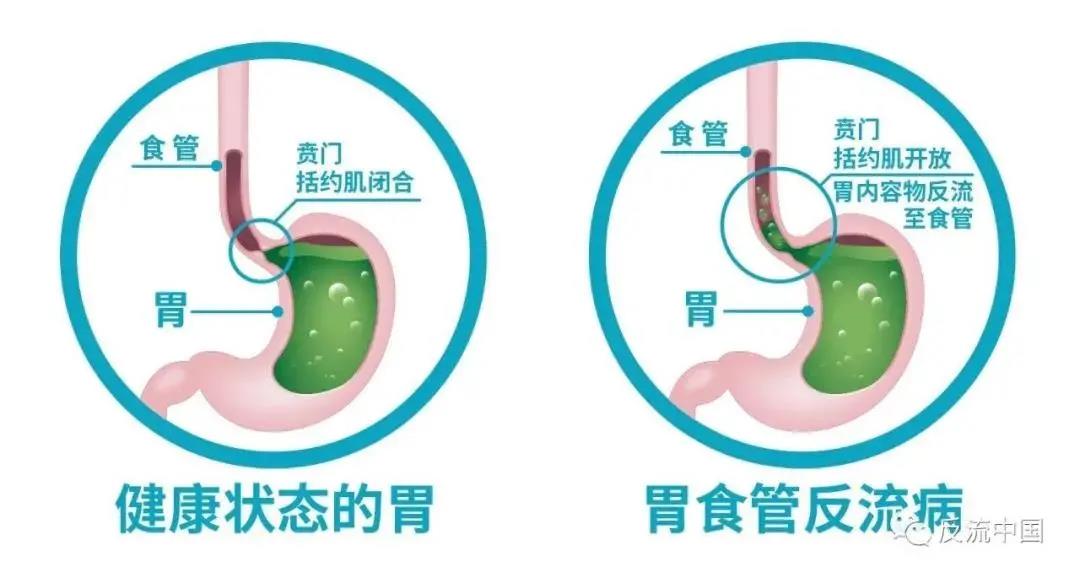
反流性食管炎(RE),又称为糜烂性食管炎(EE),属于胃食管反流病(GERD)的一种临床类型。
胃食管反流病是指胃、十二指肠内容物反流入食管,引起不适和并发症的一种疾病。在临床上又被分为非糜烂性反流病(NERD)、反流性食管炎和Barrett食管(BE)三种类型。
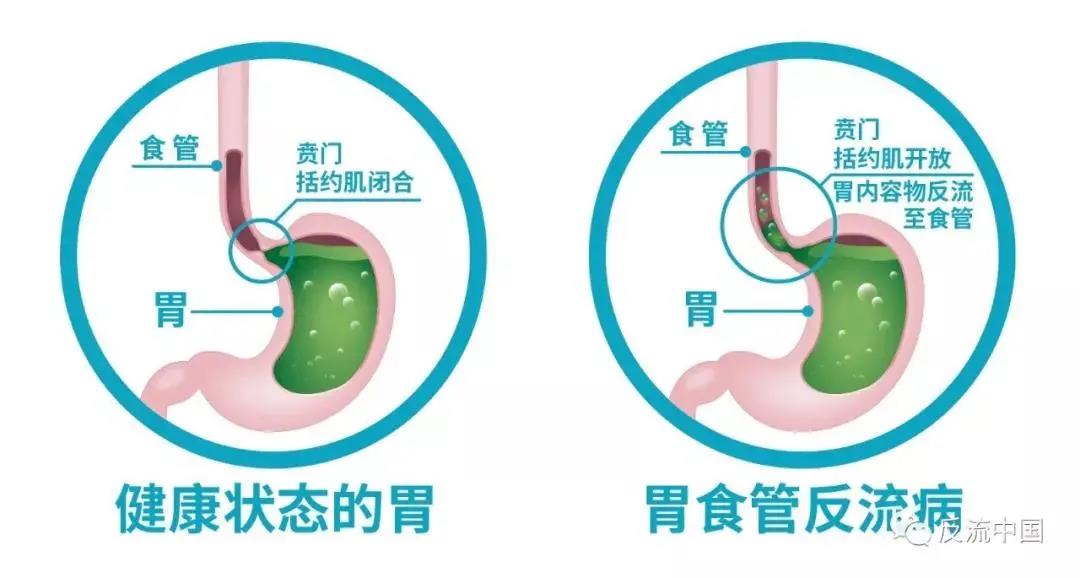
这种分型的依据是内镜下的表现,反流性食管炎表现为食管远端(靠近胃的贲门那一段)黏膜的破损,即食管糜烂和(或)食管溃疡。由于反流性食管炎的表现如此明显,以至于在早期的研究中,往往把它等同于胃食管反流病。
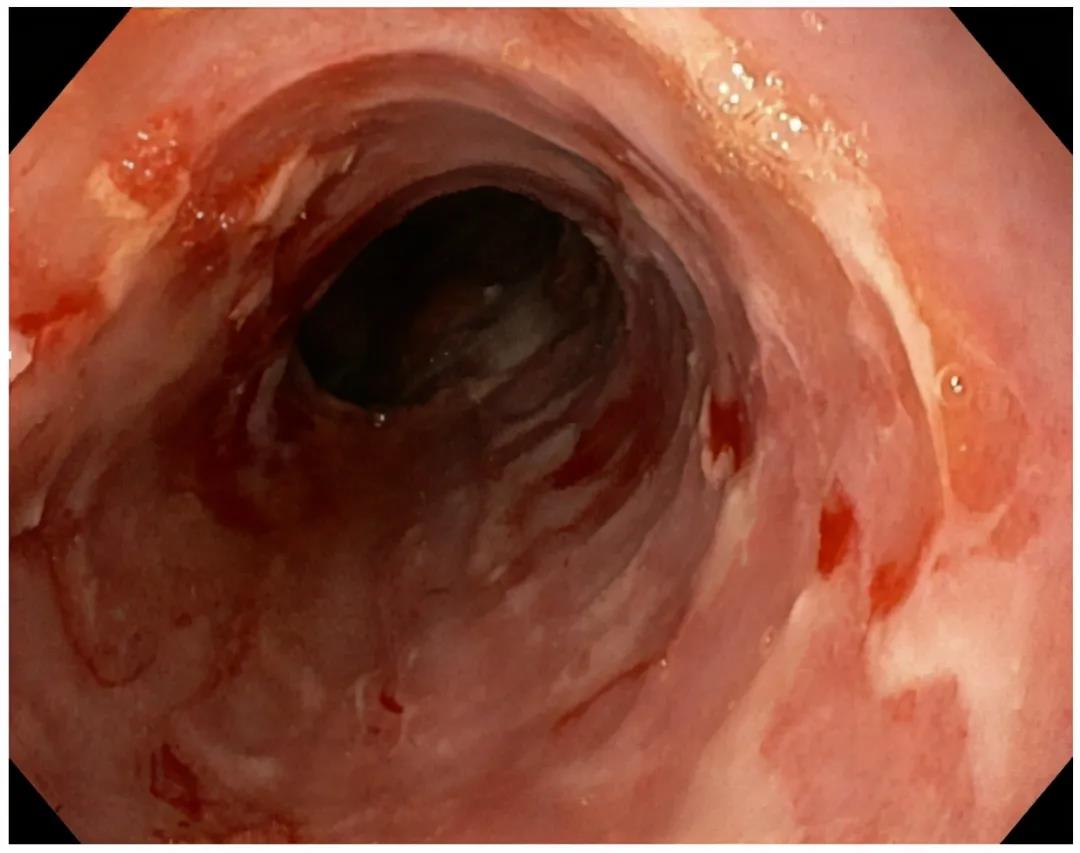
食管黏膜糜烂
二、反流性食管炎的病因
反流性食管炎的患病率在全球不同国家、不同地区存在很大差异,以欧美国家患病率较高,亚洲国家较低一些。不过你也别在那儿窃喜,因为近二十年来亚洲,尤其是中国的患病率也是在逐年增高的,这可能与饮食、生活方式的改变,以及医疗检查技术的发展有关。
反流性食管炎可发生于任何年龄的人群,成人发病率随年龄增长而升高,发病高峰年龄为40~60岁。如果你有吸烟、饮酒、肥胖、服用某些药物(如阿司匹林、布洛芬等非甾体抗炎药)等病史,再加上平时工作压力大,或是有些紧张、焦虑、抑郁,那你就需要注意,你可能属于反流性食管炎的高危人群了。
目前的研究认为,之所以能发生反流性食管炎,主要源于三个方面的原因:
下食管括约肌的功能障碍造成胃或者十二指肠的内容物(胃酸、胆汁、食物等)反流到食管;
食管体部的蠕动或者运动功能的障碍,导致这些内容物过长时间停留在食管里,不能清除回到胃内;
胃的运动功能障碍,胃排空延迟,或者是胃内压力过高,容易引起内容物反流到食管。
这些内容物会反复地刺激食管的黏膜,造成黏膜的损伤,或者导致反流的相关症状。
三、反流性食管炎的症状表现
我们知道,胃食管反流病的典型症状就是反酸、烧心,也可以出现胸骨后疼痛、吞咽痛、吞咽困难、上腹痛、嗳气等症状。反流性食管炎虽然也属于胃食管反流病的一种,却并不按规律出牌——食管炎的严重程度与反流症状无相关性。

严重的反流性食管炎患者临床表现并不一定很严重。有的患者表现有胃食管反流的典型症状,但有的患者可无任何反流症状,仅有上腹疼痛、不适等消化不良的表现。
由于反流性食管炎可出现消化道出血、食管溃疡和狭窄等并发症,因此严重的患者可出现食管黏膜糜烂而致出血,多为慢性少量出血,长期或大量出血均可导致缺铁性贫血。在疾病后期,由于食管瘢痕形成狭窄,烧灼感和烧灼痛逐渐减轻,但会出现永久性咽下困难,进食固体食物时可引起堵塞感或疼痛。
想想是不是感觉有点可怕?反流性食管炎不仅会带来这些严重的症状,它还会打一套“迷踪拳”。
它可以表现出咽干、咽痒、反复清嗓、癔球症、慢性咳嗽、哮喘、声音嘶哑、耳痛、鼻塞、牙釉质腐蚀等症状,这是由于反流物通过食管,侵蚀咽喉、耳鼻、口腔、气管等器官所致,我们统称为食管外症状。这些症状可伴有反酸、烧心,但很多都是单独出现,以至于很多患者都以为自己得的是呼吸科、耳鼻喉科的病,造成了误诊误治。
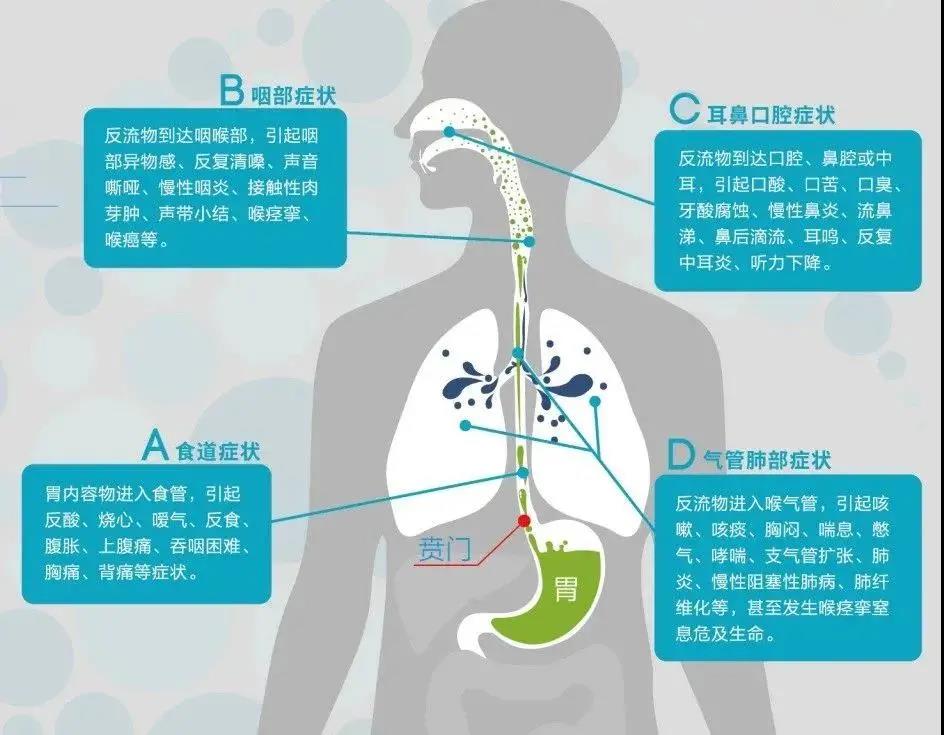
那我们可以通过什么手段可以确诊反流性食管炎呢?
四、检查和诊断
要说诊断反流性食管炎的主要检查手段,一定非上消化道内镜检查莫属。
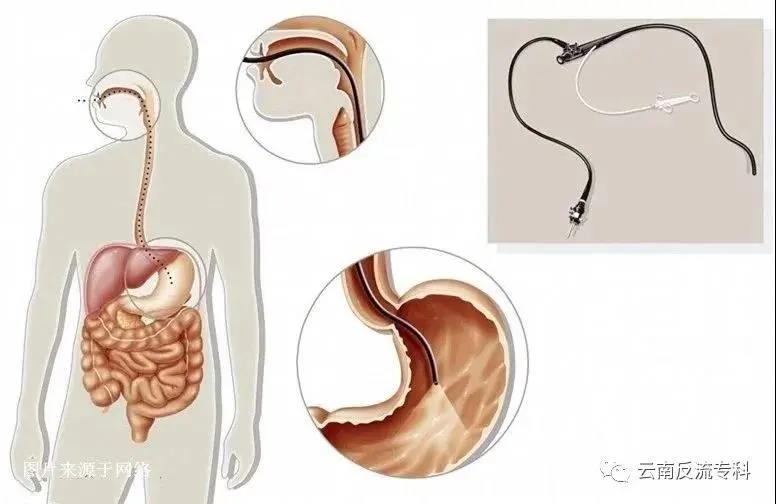
上消化道内镜检查能直观看到食管黏膜是否存在损伤,有助于区分胃食管反流病患者到底是反流性食管炎还是非糜烂性反流病(NERD),结合病理活检还可帮助确定是否有巴雷特食管(BE)。还可帮助确定有无其他并发症和并发症,如食管裂孔疝、食管炎性狭窄以及食管癌。
内镜下还能观察到有无反流性食管炎的继发病因,如十二指肠球部溃疡合并幽门梗阻等。也可以排除其他与反流性食管炎症状相似的疾病,如嗜酸性食管炎等。
最重要的是可以用于评估反流性食管炎的治疗效果。
内镜下显示的反流性食管炎,实际上是反流导致食管黏膜损伤的后果。内镜检查能确定其严重程度及病变范围。我们通常依据病变的范围给反流性食管炎进行分级,以便判断病情、并确定之后要采取什么样的治疗方案。
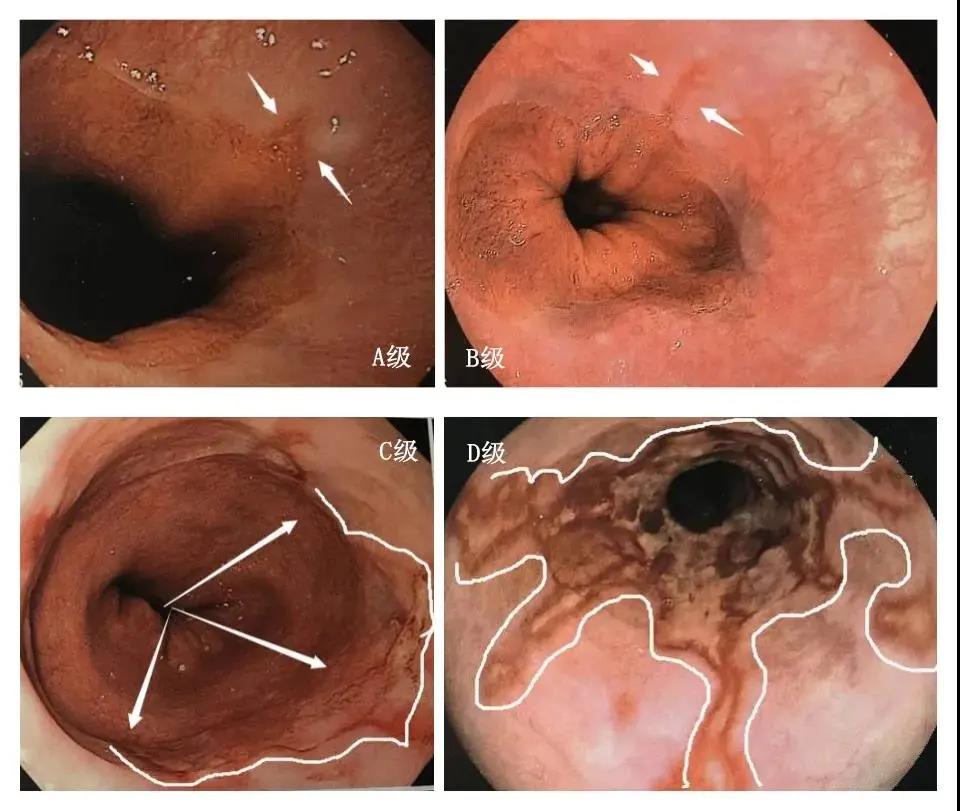
这个出发点本意是好的,但问题来了:怎样的分级才是合理的?毕竟内镜是人看的,每个人的判断能力都不一样——你说这块黏膜红肿,我觉得只是粉的可爱;你觉得这块只是斑点较多,我却认为这是浅表糜烂……各说各有理,以至于曾产生过30多种标准,欧美的、日本的、中国的……不过,好在目前比较统一的采用洛杉矶分级(LA)标准。
洛杉矶分级分为A级到D级四个级别,A级、B级属于轻中度病变,C级、D级属于重度食管炎。
A级:食管黏膜有一个或多个长度<5mm的黏膜损伤;
B级:至少有1处长度>5mm的黏膜损伤,但不融合;
C级:至少1处有两条黏膜损伤并互相融合,但未超过食管环周的75%;
D级:黏膜破损融合,达到或超过75%的食管环周范围。
洛杉矶分级的优点就是评价食管病变范围客观性较强,减少了检查者之间的主观差异,易于掌握病变程度。
值得注意的是,内镜下所见的食管炎不一定都是由反流所引起的,尤其是非远端的食管炎,可能还有其他病因,如药物、异物、霉菌感染、腐蚀剂等。因此,有时需要其他检查手段配合进行诊断,如上消化道钡餐、食管测压、24小时食管阻抗-pH监测等。
尤其是24小时食管阻抗-pH监测,几乎已成为胃食管反流病诊治的“金标准”了。但考虑到我国是上消化道肿瘤高发的国家,且内镜检查开展广泛,检查成本低,早期进行内镜检查有利于肿瘤的筛查和疾病状态的评估,因此我国的专家们还是建议对所有具有反流症状的患者初诊时行内镜检查。
通过这些检查,我们就可以对反流性食管炎进行诊断了,接下来,我们将根据反流性食管炎的分级进行诊治。
五、反流性食管炎怎么治?
理论上来讲,反流性食管炎,作为胃食管反流病的临床表现之一,其发病的原因或是诱因都比较复杂。可以是生活方式致病,不良的生活方式(抽烟喝酒、暴饮暴食等)可导致发病;也可以是胃食管动力障碍,胃排空延迟,食管体部的蠕动减慢,都可导致食物反流而清除不及时,造成黏膜损伤;当然还可以是功能性疾病,受神经精神因素影响(如紧张、焦虑),导致胃肠功能紊乱。
因此,反流性食管炎从这些原因上讲,可以治愈但容易复发。我们治疗的目的,就是快速缓解症状、促进食管黏膜愈合、减少复发、提高生活质量、预防并发症。
目前主流的治疗方法有两种,一种是药物治疗,另一种是抗反流手术治疗。
首先是药物治疗,其原理是抑制胃酸反流。主要以抑酸药质子泵抑制剂(PPI)为首选药物,这类药物常用的有奥美拉唑、兰索拉唑、雷贝拉唑、艾司奥美拉唑等。PPI推荐采用标准剂量,疗程8周。多项研究结果表明,PPI治疗反流性食管炎的内镜下4周、8周的愈合率分别为80%和90%左右。因此药物仍然是目前治疗反流性食管炎的最主要方法。
而抗酸药(如铝碳酸镁、海藻酸盐等)可中和胃酸,快速缓解反流症状,多用于对症治疗,不主张长期使用;促动力药物(如多潘立酮、莫沙必利等)在改善症状上有一定补充作用,但不推荐单独使用。
虽然PPI几乎对所有类型的食管炎均有效,但停药后易复发(停药6个月后复发率甚至可达80%)。而重度食管炎(洛杉矶分级为C级和D级)患者黏膜愈合通常需要8周或更长时间,且愈合率低。故经初始治疗后,为控制症状、预防并发症,往往需要采取维持治疗,尤其是重度食管炎患者通常需要长期维持治疗。
那如果不愿长期服用药物治疗,该怎么办?
这就轮到抗反流手术出场了!
对不愿长期使用PPI治疗的反流性食管炎患者,尤其是合并有食管裂孔疝的患者可选择抗反流手术治疗。抗反流手术原理是从根本上解决反流的动力学问题,重建胃食管结合部的阀瓣结构,可以恢复人体正常的抗反流结构和功能,达到最基本的抑制胃酸反流的效果。
腹腔镜下胃底折叠术是最好的抗反流手术,这种手术方式疗效好、安全性高。目前,国内外多家反流中心报道显示,标准的腹腔镜抗反流手术不仅可以替代药物抗反流的效果,而且中远期效果较好(十年有效率超过90%);不仅可以最大程度降低食管酸暴露的机会,而且能达到“治愈”反流性食管炎、胃食管反流病的效果。
六、饮食指导和注意事项
少吃或忌食高脂肪的饮食:脂肪能够刺激胆囊收缩素的分泌,引起食管下端括约肌张力降低,促使胃食管反流,同时使胃、十二指肠压力差颠倒,造成十二指肠内容物反流入胃。
适当增加蛋白质摄入:食物蛋白质可刺激胃酸分泌,刺激胃泌素的分泌,胃泌素可使食管下端括约肌张力增加,抑制胃食管反流。
饮食应细软、易消化,少刺激性食品:尽量少吃如咖喱、胡椒粉、薄荷、辣椒、洋葱、大蒜等刺激性调料的食物,这些食物会引起食管下端括约肌张力降低。浓茶、鲜柠檬汁等酸性饮料也可加重胃部灼热感,而且,对食管黏膜上皮有一定的损伤作用。
忌酒戒烟:烟草中的尼古丁和酒中的乙醇均能使食管下段括约肌松弛,可诱发或加重胃食管反流。
少食多餐,避免暴饮暴食:避免餐后平卧和弯腰,晚间不要吃得过多,尤其在睡前3小时内不要进食,以减少夜间胃酸的分泌。
肥胖者应减轻体重:过度肥胖者腹腔压力增高,可促进胃液反流,特别是平卧位尤甚,故应积极减轻体重以改善反流症状。
此外,避免餐后即平卧,卧时头位保持抬高10~20cm;不要穿紧身衣、腰带不要过紧,避免急剧弯腰等。
本文作者:云南反流专科
转自:老杜说健康
猜你想看
查看更多