查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过






中华医学会消化病学分会IBD学组在借鉴国外最新共识的基础上,结合本国的研究成果和实际情况,制定了《炎症性肠病诊断与治疗的共识意见(2018年)》。此前为大家介绍了UC的诊断相关内容,今天为大家带来第二部分内容:CD的诊断。
前情回顾↓↓↓
第二部分 CD诊断
CD缺乏诊断的金标准,需要结合临床表现、实验室检查、内镜检查、影像学检查和组织病理学检查进行综合分析并密切随访。
(一) 临床表现
CD最常发生于青年期,根据我国统计资料,发病高峰年龄为18-35岁,男性略多于女性(男女比约为1.5:1)。
临床表现呈多样化,包括消化道表现、全身性表现、肠外表现和并发症。消化道表现主要有腹泻和腹痛,可有血便;
全身性表现主要有体质量减轻、发热、食欲不振、疲劳、贫血等,青少年患者可见生长发育迟缓;肠外表现与UC相似(详见UC诊断部分);
并发症常见的有瘘管、腹腔脓肿、肠腔狭窄和肠梗阻、肛周病变(肛周脓肿、肛周瘘管、皮赘、肛裂等),较少见的有消化道大出血、肠穿孔,病程长者可发生癌变。
腹泻、腹痛、体质量减轻是CD的常见症状,如有这些症状出现,特别是年轻患者,要考虑本病的可能,如伴肠外表现和(或)肛周病变则高度疑为本病。
肛周脓肿和肛周瘘管可为少部分CD患者的首诊表现,应予注意。
(二) 实验室检查
评估患者的炎症程度和营养状况等。初步的实验室检查应包括血常规、CRP、ESR、血清白蛋白等,有条件者可做粪便钙卫蛋白检测。
抗酿酒酵母菌抗体(ASCA)或抗中性粒细胞胞质抗体(ANCA),不作为CD的常规检查项目。
(三) 内镜检查
1. 结肠镜检查:
结肠镜检查和黏膜组织活检应列为CD诊断的常规首选检查项目,结肠镜检查应达末段回肠。
早期CD内镜下表现为阿弗他溃疡,随着疾病进展,溃疡可逐渐增大加深,彼此融合形成纵行溃疡。
CD病变内镜下多为非连续改变,病变间黏膜可完全正常。其他常见内镜下表现为卵石征、肠壁增厚伴不同程度狭窄、团簇样息肉增生等。少见直肠受累和(或)瘘管开口,环周及连续的病变。
必须强调的是,无论结肠镜检查结果如何(确诊CD或疑诊CD),均需选择有关检查(详见下述)明确小肠和上消化道的累及情况,以便为诊断提供更多证据及进行疾病评估。
2. 小肠胶囊内镜检查(SBCE):
SBCE对小肠黏膜异常相当敏感,但对一些轻微病变的诊断缺乏特异性,且有发生滞留的危险。
主要适用于疑诊CD但结肠镜及小肠放射影像学检查阴性者。SBCE检查阴性倾向于排除CD,阳性结果需综合分析并常需进一步检查证实。
3. 小肠镜检查:
目前我国常用的是气囊辅助式小肠镜(balloon assisted enteroscopy, BAE)。该检查可在直视下观察病变、取活检和进行内镜下治疗,但为侵入性检查,有一定的并发症发生风险。
主要适用于其他检查(如SBCE或放射影像学)发现小肠病变或尽管上述检查阴性而临床高度怀疑小肠病变需进行确认及鉴别者,或已确诊CD需要BAE检查以指导或进行治疗者。
小肠镜下CD病变特征与结肠镜下所见相同。
4. 胃镜检查:
少部分CD病变可累及食管、胃和十二指肠,但一般很少单独累及。
原则上胃镜检查应列为CD的常规检查项目,尤其是有上消化道症状、儿童和IBD类型待定(IBDU)患者。
(四) 影像学检查
1. CTE/MRE:
CTE或MRE是迄今评估小肠炎性病变的标准影像学检查,有条件的单位应将此检查列为CD诊断的常规检查项目。
该检查可反映肠壁的炎症改变、病变分布的部位和范围、狭窄的存在及其可能的性质(炎症活动性或纤维性狭窄)、肠腔外并发症,如瘘管形成、腹腔脓肿或蜂窝织炎等。
活动期CD典型的CTE表现为肠壁明显增厚(>4 mm);肠黏膜明显强化伴有肠壁分层改变,黏膜内环和浆膜外环明显强化,呈"靶症"或"双晕征";肠系膜血管增多、扩张、扭曲,呈"木梳征";相应系膜脂肪密度增高、模糊;肠系膜淋巴结肿大等。
MRE与CTE对评估小肠炎性病变的精确性相似,前者较费时,设备和技术要求较高,但无放射线暴露之虑,推荐用于监测累及小肠患者的疾病活动度。
CTE或MRE可更好地扩张小肠,尤其是近段小肠,可能更有利于高位CD病变的诊断。
肛瘘行直肠磁共振检查有助于确定肛周病变的位置和范围,了解瘘管类型及其与周围组织的解剖关系。
2. 钡剂灌肠及小肠钡剂造影:
钡剂灌肠已被结肠镜检查所代替,但对于肠腔狭窄无法继续进镜者仍有诊断价值。小肠钡剂造影敏感性低,已被CTE或MRE代替,但对无条件行CTE检查的单位则仍是小肠病变检查的重要技术。
该检查对肠腔狭窄的动态观察可与CTE/MRE互补,必要时可两种检查方法同用。
X线所见为多发性、跳跃性病变,病变处见裂隙状溃疡、卵石样改变、假息肉、肠腔狭窄、僵硬,可见瘘管。
3.经腹肠道超声检查:
可显示肠壁病变的部位和范围、肠腔狭窄、肠瘘及脓肿等。
CD主要超声表现为肠壁增厚(≥4 mm);回声减低,正常肠壁层次结构模糊或消失;受累肠管僵硬,结肠袋消失;透壁炎症时可见周围脂肪层回声增强,即脂肪爬行征;
肠壁血流信号较正常增多;内瘘、窦道、脓肿和肠腔狭窄;其他常见表现有炎性息肉、肠系膜淋巴结肿大等。
超声造影对于经腹超声判断狭窄部位的炎症活动度有一定价值。超声检查方便、无创,患者接纳度好,对CD的初筛及治疗后疾病活动度的随访有价值,值得进一步研究。
(五) 病理组织学检查
1. 取材要求:
黏膜病理组织学检查需多段(包括病变部位和非病变部位)、多点取材。外科标本应沿肠管的纵轴切开(肠系膜对侧缘),取材应包括淋巴结、末段回肠和阑尾。
2. 大体病理特点:
①节段性或者局灶性病变;②融合的纵行线性溃疡;③卵石样外观,瘘管形成;④肠系膜脂肪包绕病灶;⑤肠壁增厚和肠腔狭窄等特征。
3. 光学显微镜下特点:
外科手术切除标本诊断CD的光学显微镜下特点为
透壁性(transmural)炎;
聚集性炎症分布,透壁性淋巴细胞增生;
黏膜下层增厚(由于纤维化-纤维肌组织破坏和炎症、水肿造成);
裂沟(裂隙状溃疡,fissures);
非干酪样肉芽肿(包括淋巴结);
肠道神经系统的异常(黏膜下神经纤维增生和神经节炎,肌间神经纤维增生);
相对比较正常的上皮-黏液分泌保存(杯状细胞通常正常)。
内镜下黏膜活检的诊断:局灶性的慢性炎症、局灶性隐窝结构异常和非干酪样肉芽肿是公认最重要的在结肠内镜活检标本上诊断CD的光学显微镜下特点。
病理诊断:CD的病理学诊断通常要求观察到3种以上特征性表现(无肉芽肿时)或观察到非干酪样肉芽肿和另一种特征性光学显微镜下表现,同时需要排除肠结核等。
相比内镜下活检标本,手术切除标本可观察到更多的病变,诊断价值更高。
诊断要点:在排除其他疾病(见"三、鉴别诊断"部分)的基础上,可按下列要点诊断。
具备上述临床表现者可临床疑诊,安排进一步检查;
同时具备上述结肠镜或小肠镜(病变局限在小肠者)特征以及影像学(CTE或MRE,无条件者采用小肠钡剂造影)特征者,可临床拟诊;
如再加上活检提示CD的特征性改变且能排除肠结核,可做出临床诊断;
如有手术切除标本(包括切除肠段及病变附近淋巴结),可根据标准做出病理确诊;
对无病理确诊的初诊病例随访6~12个月以上,根据对治疗的反应及病情变化判断,对于符合CD自然病程者可做出临床确诊。
如与肠结核混淆不清但倾向于肠结核时,应按肠结核进行诊断性治疗8-12周,再行鉴别。
WHO曾提出6个诊断要点的CD诊断标准(表6),该标准最近再次被世界胃肠组织(World Gastroenterology Organization, WGO)推荐,可供参考。

CD诊断成立后,需要进行全面的疾病病情和预后的评估并制订治疗方案。
(一) 临床类型
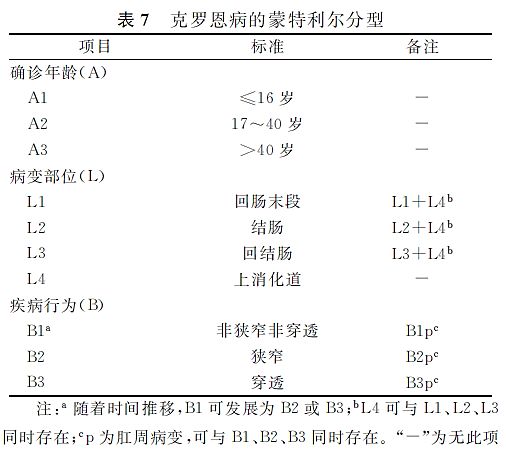
推荐按蒙特利尔CD表型分类法进行分型 (表7)。
(二) 疾病活动性的严重程度
临床上用克罗恩病活动指数(CDAI)评估疾病活动性的严重程度并进行疗效评价。
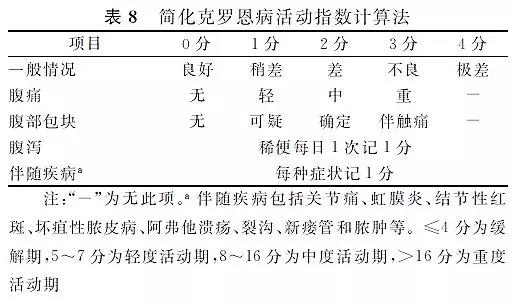
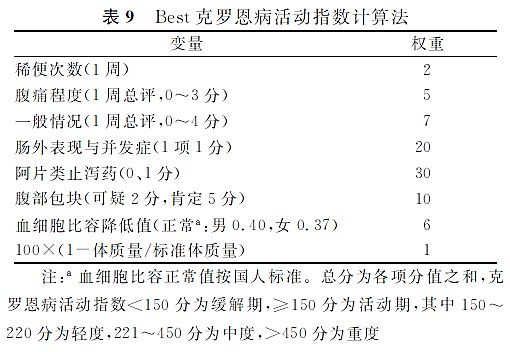
Harvey和Bradshaw的简化CDAI计算法(表8)较为简便。Best等的CDAI计算法(表9)被广泛应用于临床和科研。
内镜下病变的严重程度及炎症标志物如血清CRP水平,亦是疾病活动性评估的重要参考指标。
内镜下病变的严重程度可以通过溃疡的深浅、大小、范围和伴随狭窄情况来评估。精确的评估则采用计分法,如克罗恩病内镜严重程度指数(CDEIS)或克罗恩病简化内镜评分(SES-CD),由于耗时,主要用于科研。
高水平血清CRP提示疾病活动(要除外合并病原体感染),是指导治疗及疗效随访的重要指标。
(三) 肠外表现和并发症:
详见 "一、诊断标准" 中的 “(一) 临床表现" 部分。
与CD相鉴别最困难的疾病是肠结核。肠白塞病系统表现不典型者的鉴别亦会相当困难。
其他需要鉴别的疾病还有感染性肠炎(如HIV相关肠炎、血吸虫病、阿米巴肠病、耶尔森菌感染、空肠弯曲菌感染、C.diff感染、CMV感染等)、缺血性结肠炎、放射性肠炎、药物性(如NSAID)肠病、嗜酸粒细胞性肠炎、
以肠道病变为突出表现的多种风湿性疾病(如系统性红斑狼疮、原发性血管炎等)、肠道恶性淋巴瘤、憩室炎、转流性肠炎等。
UC与CD鉴别(表10):根据临床表现、内镜和病理组织学特征不难鉴别。
血清学标志物ASCA和ANCA的鉴别诊断价值在我国尚未达成共识。
对患有结肠IBD一时难以区分UC与CD者,即仅有结肠病变,但内镜及活检缺乏UC或CD的特征,临床可诊断为IBDU。
而未定型结肠炎(indeterminate colitis,IC)是指结肠切除术后病理检查仍然无法区分UC和CD者。

(一) 病史和体格检查
详细的病史询问应包括从首发症状开始的各项细节,还要注意既往结核病史、近期旅游史、食物不耐受、用药史(特别是NSAID)、阑尾手术切除史、吸烟、家族史,口、皮肤、关节、眼等肠外表现及肛周情况。
体格检查应特别注意一般状况及营养状态、细致的腹部、肛周和会阴检查和直肠指检,常规测体质量并计算BMI,儿童应注意生长发育情况。
(二) 常规实验室检查
除了诊断中所提及的初步检查项目外,部分腹泻患者推荐C.diff检测。
对于拟行激素、免疫抑制剂或生物制剂治疗的患者,需要常规筛查病毒性乙型肝炎和结核分枝杆菌感染等指标。
(三) 内镜及影像学检查
结肠镜检查(应进入末段回肠)并活检是建立诊断的第1步。无论结肠镜检查结果如何(确诊CD或疑诊CD),均需选择有关检查明确小肠和上消化道的累及情况。
因此,应常规行CTE或MRE检查或小肠钡剂造影和胃镜检查。疑诊CD但结肠镜及小肠放射影像学检查阴性者行胶囊内镜检查。
发现病变局限在小肠的疑为CD者行气囊辅助小肠镜检查。有肛周瘘管行直肠MRI检查(必要时结合超声内镜或经皮肛周超声检查)。
腹部超声检查可作为疑有腹腔脓肿、炎性包块或瘘管的初筛检查。
(四) 排除肠结核相关检查
胸部X线片、结核菌素试验(PPD),有条件者行干扰素γ释放试验(IGRA),如T细胞酶联免疫斑点试验(T cell enzyme-linked immune-spot assay)。
CD (回结肠型、狭窄型+肛瘘、活动期、中度)。
(一) 与药物治疗相关的疗效评价
将CDAI作为疗效判断的标准。
疾病活动:≥150分作为疾病活动期。
临床缓解:CDAI<150分作为临床缓解的标准。缓解期停用激素称为撤离激素的临床缓解。
有效:CDAI下降≥100分(亦有以≥70分为标准)。
复发:经药物治疗进入缓解期后,CD相关临床症状再次出现,并有实验室炎症指标、内镜检查和影像学检查的疾病活动证据。
如果进行临床研究,建议以CDAI>150分且较前升高100分(亦有以升高70分)为标准。
早期复发和复发类型的定义:与对UC患者的评定相同,详见UC诊断 "六、疗效标准"部分。
(二) 与激素治疗相关的特定疗效评价
激素无效和激素依赖的定义:与对UC患者的评定相同,详见UC诊断"六、疗效标准"部分。
(三) 与手术相关的疗效评价
1.术后复发:手术切除后再次出现病理损伤。
2.形态学复发:在手术完全切除了明显病变后,通过内镜、影像学技术或者外科手段发现肠道的新病损,但患者无明显临床症状。
吻合口和回肠新末端处内镜下复发评估通常采用Rutgeerts评分:
0级,没有病损;
1级,小于5个阿弗他溃疡;
2级,超过5个阿弗他溃疡,在各个病损之间仍有正常黏膜,或节段性大病损,或病损局限于回肠-结肠吻合口处(<1 cm);
3级,弥漫性阿弗他回肠炎伴弥漫性黏膜炎症;
4级,弥漫性黏膜炎症并大溃疡、结节及(或)狭窄。充血和水肿不能单独作为术后复发的表现。
3.临床复发:在手术完全切除了明显病变后,CD症状复发伴内镜下复发。
(四) 黏膜愈合(mucosal healing)
近年研究提出黏膜愈合是CD药物疗效的客观指标,黏膜愈合与CD的临床复发率以及手术率的减少相关。
目前,黏膜愈合尚无公认的内镜标准,多数研究以溃疡消失为标准,也有以CDEIS评分为标准。
文章节选自《炎症性肠病诊断与治疗的共识意见 (2018年,北京)》
查看更多